Von einem Meilenstein spricht Eelco de Koning, Diabetes-Experte vom Medical Center der Universität Leiden in den Niederlanden. In einer Phase-1 und Phase-2-Studie erhielten 26 Patientinnen und Patienten insulinproduzierende Zellen, gezüchtet im Labor, aus menschlichen embryonalen Stammzellen.
Die Forschung hatte bereits vor 20 Jahren begonnen, bei der Firma Novocell in San Diego. 2006 entstanden dort aus embryonalen Stammzellen des Menschen Schritt für Schritt insulinproduzierende Zellen. Es dauerte mehr als zehn Jahre, bis die ersten klinischen Experimente begannen. Heute heißt die Firma ViaCyte und arbeitet mit mehreren Kliniken zusammen – in den USA, Kanada und Europa.
Um die Zellen zu schützen und um deren Aktivität besser zu überprüften, entwickelte die Firma eine Art Verpackung, erklärt Eelco de Koning.
Die Forschung hatte bereits vor 20 Jahren begonnen, bei der Firma Novocell in San Diego. 2006 entstanden dort aus embryonalen Stammzellen des Menschen Schritt für Schritt insulinproduzierende Zellen. Es dauerte mehr als zehn Jahre, bis die ersten klinischen Experimente begannen. Heute heißt die Firma ViaCyte und arbeitet mit mehreren Kliniken zusammen – in den USA, Kanada und Europa.
Um die Zellen zu schützen und um deren Aktivität besser zu überprüften, entwickelte die Firma eine Art Verpackung, erklärt Eelco de Koning.
Mehr zu Diabetes-Erkrankungen:
Forscher: Covid-19-Erkrankung kann Diabetes auslösen
Typ-1-Diabetes – Impfung gegen Rotaviren schützt vor Zuckerkrankheit
Hilfe für übergewichtige Kinder – Kritsche Kilos
Forscher: Covid-19-Erkrankung kann Diabetes auslösen
Typ-1-Diabetes – Impfung gegen Rotaviren schützt vor Zuckerkrankheit
Hilfe für übergewichtige Kinder – Kritsche Kilos
Zellen produzierten ein Jahr lang Insulin
Die Tasche ist an den Blutkreislauf angeschlossen. Sie besteht aus einer künstlichen Membran und ist durchlässig für verschiedene Substanzen. Nach einem Jahr schauten die Ärzte nach, ob die Zellen aktiv waren und ihren Job taten. Das Ergebnis konnte sich sehen lassen. Die Zellen reagierten auf eine zuckerhaltige Flüssigmahlzeit mit erhöhter Insulinproduktion.
„Insgesamt ist das ein bedeutender Schritt, tatsächlich einer der ersten Berichte, der ein funktionelles Überleben der aus Stammzellen generierten Inseln über ein Jahr beschreibt.“
„Insgesamt ist das ein bedeutender Schritt, tatsächlich einer der ersten Berichte, der ein funktionelles Überleben der aus Stammzellen generierten Inseln über ein Jahr beschreibt.“
Barbara Ludwig vom Universitätsklinikum Carl Gustav Carus in Dresden forscht selbst mit insulinproduzierenden Stammzellen. Sie sieht in den neuen Ergebnissen einen wichtigen Fortschritt.
„Auch wenn der klinische Effekt dieser Transplantation für den einzelnen Patienten noch nicht sehr ausgeprägt war, so zeigt es auf jeden Fall das hohe Potential dieser Forschungsrichtung.“
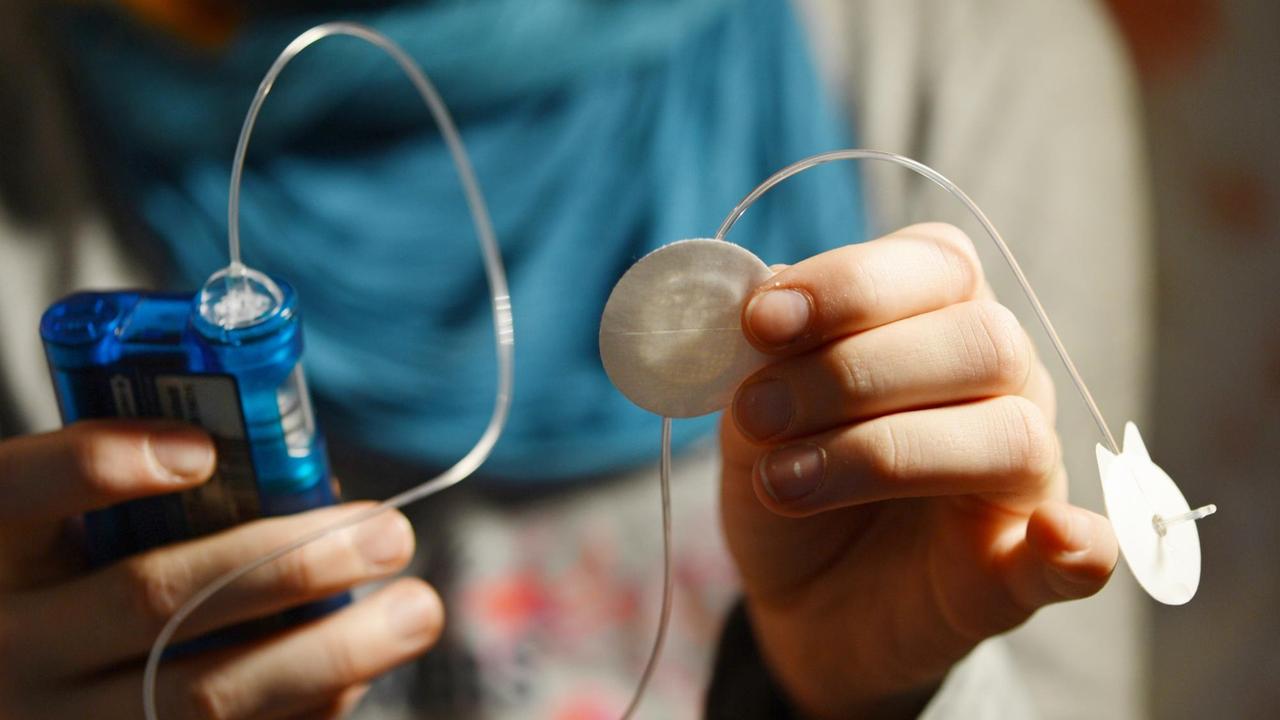
Die behandelten Patientinnen und Patienten brauchten 20 Prozent weniger Insulin. Und ihr Zuckerspiegel blieb etwas länger im Zielbereich als ohne transplantierte Zellen. Weniger Insulin und eine kontrollierte Zuckerkonzentration im Blut bedeuten immer auch weniger Langzeitschäden und ein längeres Leben.
Von einer wirklichen klinischen Verbesserung will Eelco de Koning allerdings noch nicht sprechen. Die komme erst im nächsten Schritt, in einer Phase 3-Studie:
Von einer wirklichen klinischen Verbesserung will Eelco de Koning allerdings noch nicht sprechen. Die komme erst im nächsten Schritt, in einer Phase 3-Studie:
„Dann lautet die Frage: Wie viele Zellen müssen wir implantieren, um einen klinischen Effekt zu erzielen, so dass Patienten ihren Insulinbedarf deutlich reduzieren können oder vielleicht sogar ganz ohne Insulin auskommen?“
Weitere Studie soll die Zellen reif für die Klinik machen
Kurz bevor ViaCyte aus San Diego diese Zwischenergebnisse vorstellte, überraschte die Konkurrenzfirma Vertex aus Boston mit einer Mitteilung über einen spektakulären Einzelfall. Der 64-jährige Brian Shelton erhielt im Rahmen einer Studie insulinproduzierende Zellen direkt in die Leber gespritzt. Angeblich produzierten die Zellen ausreichend Insulin, um den Blutzuckerhaushalt des Mannes allein zu kontrollieren.
Auch wenn dies nur eine Momentaufnahme ist, die einen einzigen Fall beschreibt: Die Fortschritte machen Hoffnung für Menschen mit Diabetes Typ 1.
Auch wenn dies nur eine Momentaufnahme ist, die einen einzigen Fall beschreibt: Die Fortschritte machen Hoffnung für Menschen mit Diabetes Typ 1.
Herausforderung: Abwehrreaktionen durch das Immunsystem
Aber eine wichtige Frage ist ungeklärt. Bei beiden Zelltherapien muss das Immunsystem der Zellempfänger gebremst werden, wie bei einer Organtransplantation. Ohne diese Immunsuppression würde die körpereigene Abwehr die insulinproduzierenden Zellen bekämpfen und zerstören.
„Grundsätzlich gibt es zwei Wege, um das zu umgehen. Entweder es gelingt, die Zellen in einer Weise zu verändern, dass sie vom Immunsystem gar nicht erst erkannt werden, oder aber die Option der so genannten Zell-Verkapselung, wobei die Zellen – wie auch in diesem Falle – in eine Art Kammer verpackt werden, die allerdings für Komponenten des Immunsystems – anders als in dieser Studie – nicht zugänglich sind.“
Am Universitätsklinikum in Dresden forschen Barbara Ludwig und ihr Team an einer solchen gut verträglichen Therapie gegen Diabetes Typ 1. Der Weg dorthin ist auch nach dem nun erreichten Meilenstein noch weit, aber das Ziel scheint erreichbar.
„Grundsätzlich gibt es zwei Wege, um das zu umgehen. Entweder es gelingt, die Zellen in einer Weise zu verändern, dass sie vom Immunsystem gar nicht erst erkannt werden, oder aber die Option der so genannten Zell-Verkapselung, wobei die Zellen – wie auch in diesem Falle – in eine Art Kammer verpackt werden, die allerdings für Komponenten des Immunsystems – anders als in dieser Studie – nicht zugänglich sind.“
Am Universitätsklinikum in Dresden forschen Barbara Ludwig und ihr Team an einer solchen gut verträglichen Therapie gegen Diabetes Typ 1. Der Weg dorthin ist auch nach dem nun erreichten Meilenstein noch weit, aber das Ziel scheint erreichbar.