Die Entwicklung beginnt in den 70er-Jahren als Erfolgsgeschichte: zunächst in der Palliativmedizin, wo die neuen Schmerzmittel ein Segen waren. Bald schon profitierten auch Krebspatienten. Doch während die Verschreibungszahlen kontinuierlich anstiegen, blieb eine systematische Begleitforschung aus. Das rächte sich, als immer mehr Ärzte auch anderen Schmerzpatienten mit den Pillen helfen wollten. Nicht jeder spricht in gleichem Maße auch einen Wirkstoff an, vor allem aber treten über längere Zeit Gewöhnungseffekte auf: Die Schmerzen kommen zurück, die Dosis wird erhöht. Ein Teufelskreis.
Seit vielen Monaten schüttelt die Opioid-Krise nun die US-amerikanische Gesellschaft. Zuletzt mischte sich sogar Donald Trump in die Debatte ein. Neue Richtlinien sollen gegensteuern, neue Medikamente die Gefahren minimieren. Einfach wird das nicht. Diese Erfahrung mussten führende Schmerzmediziner auch in Deutschland machen. Hier wollte man mit einer neuen Leitlinie ähnliche Entwicklungen im Keim ersticken. Die Ärzteschaft reagierte mit teils heftigem Protest und wünscht sich zum Wohle der Patienten ihre Entscheidungsfreiheit zurück. Nebenwirkungsarme Wirkstoffe könnten in dieser Debatte für Entspannung sorgen, doch die sind noch nicht in Sicht.
Ein Mittwochvormittag Anfang Oktober im Kölner Norden. Silvia Wirtz steht in der Beifahrertür ihres Autos.
"Gut, Tamara, Du hast alles eingerichtet? – Ich habe soweit alles eingerichtet. – Dann setze ich mich auch mal rein, Du weißt ja, das dauert immer einen Moment, bis ich mich hier so kleingefaltet habe mit meinem Rücken, nicht so ganz einfach. So, jetzt haben wir es. Gut. Prima."
Silvia Wirtz ist groß und ein bisschen stämmig, die dunkelblonden Haare mit hellen Strähnen reichen bis unters Kinn.
"Ich habe eine besondere Fahrschule, eine Fahrschule für Frauen, und dann auch noch mal habe ich mich weiter spezialisiert auf Frauen, die einen Führerschein haben, und lange nicht gefahren sind und dann jetzt Auffrischungsstunden nehmen.
Für Silvia Wirtz ist die Fahrschule etwas Besonderes.
"Genau. Und deshalb bedeutet es mir natürlich auch sehr viel, und es war dann sehr, sehr traurig, als ich den normalen Fahrschulbetrieb einstellen musste. Das ist mir schon sehr nahe gegangen."
"Ohne Opioide geht es nicht mehr"
Die 58-jährige Kölnerin leidet unter starken Rückenschmerzen. Inzwischen sind sie so heftig, dass der Arzt ihr Opioide verschrieben hat, also starke Schmerzmittel. Ganz am Anfang fürchtete sie, süchtig zu werden. Aber ohne geht es nicht.
"Ohne die Opioide? Gar nicht. Dann könnte ich überhaupt nicht mehr arbeiten. Dann könnte ich gar nicht mehr laufen. Dann wäre ich wahrscheinlich schon im Rollstuhl."

Mit kann sie wenigstens ein paar Stunden im Monat arbeiten.
"Dann bitte in die linke Spur wechseln. Und dann in die Abbiegespur einordnen zum Umkehren."
Die Medien sind gerade voll davon: Es gibt große Probleme mit Opioiden. Diese starken Schmerzmittel werden künstlich hergestellt, oder als Opiate direkt aus dem Saft des Schlafmohns gewonnen – so wie das Rauschgift.
"Opium ist nun mal ein Schmerzmittel, was seit Tausenden von Jahren eingesetzt wird."
Die Medikamente traten einen wahren Siegeszug an
Schmerzmediziner Winfried Häuser konnte verfolgen, wie die Medikamente einen wahren Siegeszug antraten. Im Jahr 2010 verschrieben Ärzte in den USA dreißig Mal so viele Opioide wie noch 1980. Längst zeigen die Wirkstoffe aber auch ihr zerstörerisches Gesicht. Vor allem in den USA ist aus dem Siegeszug eine Epidemie geworden, mit Zehntausenden von Todesfällen pro Jahr. Die Opioid-Krise beschäftigt längst höchste Regierungskreise. US-Präsident Donald Trump hat den Notstand ausgerufen und fordert Maßnahmen. Doch die Leidtragenden könnten wieder die Falschen sein.
"Ich glaube, das ist ein Symptom für ein schlecht funktionierendes Gesundheitssystem. Wenn Sie sich anschauen, wie wir sowohl Patienten als auch Ärzten Anreize gegeben haben, denke ich, dass wir dieses Problem selbst geschaffen haben."
Dabei begann die Rolle der Opioide als Erfolgsgeschichte. Palliativpatienten – also schwerkranke Menschen am Lebensende –, bekamen die Mittel, weil die Medizin ihnen keine Besserung oder Heilung mehr verschaffen konnte, sondern nur noch Erleichterung. Erst in den 80ern weiteten Schmerzmediziner die Anwendung auf Krebspatienten aus. Guten Erfahrungen brachten Ärzte ab Mitte der 80er auf die Idee, Opioide auch Menschen mit chronischen Schmerzen zu verabreichen. Eine ganze Generation von Ärzten hatte gelernt: Wenn Patienten wirklich Schmerzen haben, machen Opioide nicht abhängig.
Worauf basierte dieser Glaube, fragt man heute. Belastbare wissenschaftliche Studien dazu gab es damals nicht.
Werbung im Fernsehen für Opioide
Die Pharmaunternehmen heizten die Nachfrage an. Sie bewarben Opioide aggressiv im Fernsehen. Patienten verlangten danach, Ärzte verschrieben sie großzügig – bei allen möglichen Arten von Schmerz. In manchen Staaten durften Ärzte die Medikamente verschreiben und selbst verkaufen. Solche Praxen hießen pill mills – Pillenschleudern.
"Jetzt zählen wir in den USA jährlich mehr Tote mit Überdosen durch Opioide als durch Verkehrsunfälle oder sogar durch Schusswaffen. Das ist außerordentlich."
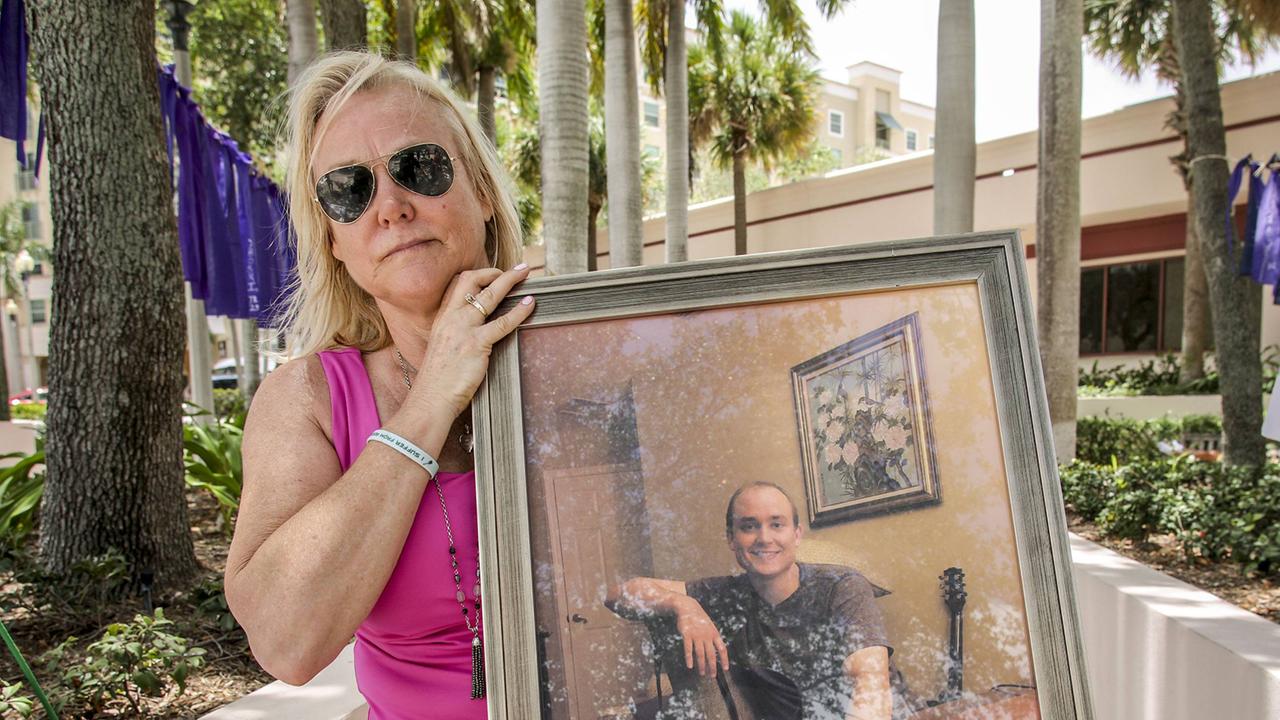
Im Jahr 2016 sind in den USA fast 60.000 Menschen an den Folgen von Opioidkonsum gestorben. Das sind doppelt so viele wie noch im Jahr 2000.
"Viele Menschen erhalten zu viel Schmerzmittel, werden dann anhängig von diesen starken Medikamenten bis hin zu Überdosen und Tod."
"Warum manche süchtig werden und andere nicht – das ist eine schwere Frage."
"Es sieht so aus, als gäbe es drei Sorten Leute: Die einen hassen Opioide vom ersten Moment an. Ihnen ist übel, und sie wollen es nie wieder nehmen. Andere nehmen es und denken: »OK, na und?« Und bei wieder anderen spricht es etwas im Gehirn an, und sie denken: Wow, wo war das bloß bislang in meinem Leben?"
Droge kann unterschiedliche Wirkungen haben
"Wir sehen eben einen enormen Unterschied zwischen jemandem, der das nimmt zum Genuss, also weil er eben sagt: 'Das macht mir ein High.' Oder jemand, der zum Beispiel wegen einer Krebserkrankung stärkste Schmerzen hat und dann so ein Medikament kriegt und dann sagt: 'Ich habe jetzt endlich keine Schmerzen mehr.'"
"Dieselbe Droge kann beim selben Menschen in Abhängigkeit vom sozialen Umfeld manchmal Angstgefühle, Unruhe auslösen, manchmal euphorisierende Gefühle."
"Da gibt es sicher genetische Faktoren und auch anderes. Aber es hängt auch ein bisschen ab, wie es dargereicht wird, wenn man sie so gibt, dass dann nicht immer ein konstanter Spiegel da ist, dann setzen sehr leicht Lernprozesse ein, und dann führen diese Lernprozesse mehr dazu als eigentlich die pharmakologische Wirkung von der Substanz, dass man immer mehr von der Substanz braucht, sie immer früher braucht."
"Es ist eine Herausforderung."
"Deswegen ist es auf jeden Fall sinnvoll, dass man Präparate verwendet, die auch wirklich eine längere Zeit dann auch eine Wirkung haben, und vermeidet, dass solche Täler und Höhen auftreten, und generell sollte man auch bei chronischen Schmerzen Opiate eigentlich nur über einen begrenzten Zeitraum einsetzen."
Berichte über Opioid-Krise: Medien differenzieren zu wenig
20 Minuten lang ist Silvia Wirtz mit ihrer Fahrschülerin kreuz und quer durch Seitenstraßen gefahren, dann hat sie den Wagen in eine Parktasche gelotst.
"Tamara, können wir eine kleine Pause machen? Dass ich mir einmal kurz aussteigen kann mein Rücken gerade machen. Raus ist immer besonders schwierig."
Sie streckt sich, macht ein paar Schritte. "So, wieder einmal zusammenfalten, ich sitze. Leg Dir bloß keine Rückenerkrankung zu, Du!"
Diese Pausen waren vor gut zehn Jahren die ersten Anzeichen dafür, dass Silvia Wirtz ein ernsthaftes Problem hat.
"Nachher war es so, dass ich eine Mittagspause, eine lange Mittagspause machen musste, in der ich nach Hause gefahren bin, mich hingelegt habe, sonst hätte ich den Nachmittag gar nicht mehr geschafft. Ich konnte nicht mehr acht Stunden am Tag arbeiten, und nach immer wieder Krankschreibungen und immer wieder Krankengeldzahlungen kam dann irgendwann der Übergang in die volle Erwerbsminderungsrente."
Rente. Mit Anfang 50. "Super. OK. Dann können wir weiter? – Wir können weiter. Nach rechts bitte."
Unterschiede zwischen USA und Europa
Winfried Häuser vom Klinikum Saarbrücken ärgert sich, wenn er auf die Opioid-Krise angesprochen wird. "Weil wir ganz unterschiedliche Wertesysteme haben und ganz unterschiedliche Gesundheitssysteme. Und ich bin äußerst unglücklich darüber, dass diese Diskussion über diese Opioid-Epidemie in den USA auf Europa rüberschwappt, und dass dieselben Ideen, die von einigen Politikern und Ärzten in den USA produziert werden, Opioide nur noch sehr restriktiv verschreiben zu können, dass man versucht, das Europa überzustülpen."
Der schlanke Mann mit schwarz-grau-melierter Igelfrisur findet: Viele Medien differenzieren zu wenig, wenn sie über die Opioid-Krise berichten.
"Klar, die Verordnungen in Deutschland sind auch angestiegen, aber um 40 Prozent in zehn Jahren, nicht um 400 Prozent."

Die Situation auf beiden Seiten des Atlantiks unterscheide sich grundlegend. In den USA sieht Winfried Häuser strukturelle Probleme.
"Aus meiner Sicht ist das Amerika: everything's big, great, first. Aber auch die schlechten Dinge. Und gerade die schlechten Dinge sind da sehr big und sehr great. Die haben ein miserables Gesundheitssystem, die haben eine miserable Sozialstruktur. In den USA wurden von Ärzten, die unzureichend ausgebildet sind, Patienten Opioide verschrieben, die in Deutschland bei diesen Indikationen in diesem Ausmaß erst gar nicht verschrieben werden."
"Es ist also nicht so, dass Opiate jetzt entweder positiv oder negativ sind, sondern man muss sie halt richtig einsetzen, zum richtigen Zeitpunkt, in der richtigen Menge und in der richtigen Dauer.
Viele Schmerzen mit Opioiden gut behandelbar
Herta Flor vom Zentralinstitut für Seelische Gesundheit in Mannheim ist der Ansicht, dass man viele Schmerzen mit Opioiden gut behandeln kann.
"Wenn der Schmerz sehr stark ist oder auch wenn es um akuten Schmerz geht, ist natürlich erst mal nichts dagegen einzuwenden, dass man sie also beim akuten Schmerz für eine vorübergehende Zeit benutzt, im Gegenteil: In Deutschland wird oft sogar untermediziert, ja?"
Auch wenn man den Schmerzmediziner Lukas Radbruch zu den Problemen mit Opioiden fragt, zählt er zunächst einmal auf, wo es wenig Probleme gibt: Da sind zum einen die Palliativ- und Krebspatienten. Aber nicht nur.
"In der Versorgung von Menschen nach Operationen wird keiner auf die Opioide verzichten wollen. Das wäre grausam, wenn man das nicht könnte. Und auch länger anhaltende Krankheiten, wie zum Beispiel neurologische Erkrankungen, wie Lungen- oder Nierenerkrankungen, Herzerkrankungen oder Aids, wo starke Schmerzen auftreten können, die man damit gut behandeln kann."
Keine belastbaren Daten zu gestiegenen Todesfällen
Menschen mit chronischen Schmerzen gehören nicht uneingeschränkt dazu. Das haben aber auch Schmerzmedizinier in Deutschland erst lernen müssen. Belastbare Studien dazu sind selten, in Europa gibt es gerade einmal zwei. In einer davon hat sich Winfried Häuser angesehen, wie viele Kunden der Krankenkasse Barmer GEK, die im Jahr 2012 mit Opioiden behandelt wurden, Anzeichen dafür lieferten, dass sie die Medikamente benutzten um sich zu berauschen. Im Schnitt waren es sechs Patienten von 1.000.
"Das ist aber um Dimensionen niedriger als in den USA, und wir haben insbesondere keine belastbaren Daten die belegen, dass durch die Opioid-Therapie die Anzahl von Todesfällen in Deutschland angestiegen ist."
Allerdings räumt die Studie ein, dass sie aufgrund ihres Designs Fälle von Opioid-Missbrauch übersehen haben dürfte. Während in den Suchtkliniken immer mehr Patienten auftauchten, die von den Opioiden loskommen wollten, zeigte sich ein weiteres Problem: Lukas Radbruch erinnert sich an den Fall eines Mannes, dessen Operations-Narbe auf der Brust nicht aufhörte, heftig zu schmerzen. Ein Jahr lang nahm er dagegen Opioide.
Opioide helfen nicht immer
"Wegen einer Erkältung hat er dann aufgehört, weil er zu viele Nebenwirkung hatte, und kam dann zu uns und berichtete: Die Schmerzen wären eigentlich immer noch gleich, da hätte sich gar nichts geändert, als er aufgehört hat damit, aber er wäre plötzlich deutlich fitter und weniger müde und hätte all die Nebenwirkungen nicht mehr. Also da hat tatsächlich die Erfahrung dazu geführt, dass ich gesagt habe: »Offensichtlich ist das doch keine sinnvolle Therapie oder nur kurzfristig."
Der Leiter der Palliativmedizin am Universitätsklinikum Bonn und sein Team untersuchten systematisch, ob es auch anderen Patienten so ging.
"Wir haben dann angefangen, uns an Studien zu beteiligen, haben versucht, das auch wissenschaftlich auszuwerten, und haben dann erstaunt festgestellt, dass tatsächlich im Verlauf der Monate und Jahre den meisten Menschen das eben nicht geholfen hat. Also kurzfristig vielleicht schon, langfristig nicht."

Sonnenlicht fällt durch die offene Tür zum Balkon in Silvia Wirtz’ Wohnung. Drei Katzen mit bernsteinbraunen Augen streichen um das Sofa herum.
"Ich hoffe, Sie haben keine Allergie gegen Katzen …"
Schon mit Anfang 30 fingen bei ihr die Schmerzen an. Jahrelang haben ihre Ärzte gerätselt, warum sie immer schlimmer wurden.
Opioide sind immer nur eine Therapieoption
"Irgendwann dann die Röntgenaufnahme, das MRT, was dann zu der Diagnose führte, Osteochondrose, das können Sie sich so vorstellen, dass die Knorpelzellen einfach verschwunden sind, sich aufgelöst haben und dann natürlich Knochen auf Knochen ist, was erstens natürlich an sich schon schmerzhaft ist, dann zu Knochenhautentzündungen führt und hat dann Auswirkungen aufs ganze Leben, man kann sich halt einfach nicht mehr gut bewegen."
Direkt nach der Diagnose durchlebte sie eine schwierige Zeit.
"Also am Anfang, wie man mir sagte: 'Sie können ihren Beruf nicht mehr ausüben', da bin ich erst in ein tiefes Loch gefallen, da hatte ich auch starke Depressionen zuerst, ich hatte eine Frauenfahrschule aufgebaut in Köln. Da hatte ich sehr viel Elan reingelegt und war dann furchtbar traurig, ist mir sehr schwergefallen, und es geht mir heute noch nahe, dass ich das nicht mehr so machen kann."
Gegen die Osteochondrose selbst gibt es keine Medikamente. Die Knorpelzellen lösen sich weiter auf. Darum ging es zuallererst einmal darum, Silvia Wirtz' Schmerzen zu lindern.
"Bei mir hat es über ein Jahr gedauert, bis ich dann das richtige Medikament in der richtigen Dosierung hatte."
Für Palliativpatienten oder Menschen mit Krebsschmerzen sind Opioide unverzichtbar. Für alle anderen sind sie weder erste Wahl noch letzte Hoffnung, sagt Winfried Häuser, der Schmerzmediziner aus Saarbrücken.
"Opioide sind immer nur eine Therapieoption, die wir haben, in der medikamentösen Therapie von chronischen Schmerzen."
Manchmal auch nur Reservemedikament
Spezialisten wissen das auch schon eine Weile.
"Die guten Programme für chronische Schmerzen, beruhen gar nicht so sehr darauf, dass man die Schmerzen irgendwann wegkriegt, sondern darauf, dass die Patienten merken, dass auch wenn sie wieder arbeiten gehen, dass das funktioniert, also die soziale Teilhabe wächst, die Funktionsfähigkeit wird deutlich besser, man kann wieder zu Hause Dinge tun, man kann wieder arbeiten gehen, und die Schmerzen werden dabei nicht schlimmer."
Die wissenschaftlichen Erkenntnisse sind in die Leitlinie "Langzeitanwendung von Opioiden bei nicht tumorbedingten Schmerzen", kurz LONTS eingeflossen. Winfried Häuser hat die Kommission aus Wissenschaftlern, spezialisierten Ärzten und Patienten geleitet, die diese Leitlinie im Jahr 2015 überarbeitet und dafür hunderte Studien über Anwendungen von Opioiden bei verschiedenen Erkrankungen ausgewertet hat. Für einige Erkrankungen gibt es bislang gar keine oder zu wenige Untersuchungen. In diesen Fällen haben die Wissenschaftler die Fachgesellschaften konsultiert.
Gerade bei einigen chronisch nicht-tumorbedingten Schmerzen sind Opioide in keiner Weise das Medikament der Wahl, sondern Reservemedikament, und bei einigen chronischen Schmerzsyndromen, zum Beispiel Fibromyalgie, Migräne, Reizdarmsyndrom, sollen Opioide überhaupt nicht eingesetzt werden.
Für viele Schmerarten gibt es genügend Medikamente
Einige Ärzte, die weniger nah an der Forschung sind, befürchten, dass die Leitlinie Opioide verteufele. Das sieht Winfried Häuser anders.
"Leitlinien sind Empfehlungen, die jetzt Behandlungskorridore definieren, das heißt, aber nicht, dass ein Arzt zwingend dazu angehalten ist, diese Leitlinien auch einzuhalten. Wenn er gute Gründe hat, davon abzuweichen, dann kann er das tun."
Lukas Radbruch. "Es gibt viele Substanzen, die gerade in der Entwicklung sind. Ich persönlich fand es mal sehr spannend, von Studien zu hören, die mit Kugelfischgift arbeiten, also Tiergifte werden da auch immer ausprobiert in alle Richtungen, aber auch da ist es so, dass die ersten Berichte immer sehr enthusiastisch sind, aber wenn dann wirklich gute Studien gemacht werden, stellt man fest: Es funktioniert nicht so gut, oder es hat Nebenwirkungen."
Winfried Häuser: "Es gibt sicherlich einige Nervenschmerzsyndrome, für die es sinnvoll sein kann, neue Medikamente zu entwickeln. Aber die meisten Menschen jetzt mal hier in Deutschland, die haben halt eben Schmerzen des Bewegungsapparates, Rückenschmerzen, Gelenkschmerzen, Fibromyalgie. Da haben wir genügend Medikamente, und Medikamente sind oft nicht die Mittel der Wahl."
Lukas Radbruch: "Ich selber bin ein klein wenig skeptisch, weil wenn man das schon ein paar Jahre gemacht hat, dann hat man im Lauf der Jahre auch an einigen Studien teilgenommen mit solchen neuen Substanzen, die dann meistens abgebrochen wurden, weil dann andere Nebenwirkungen auftraten, die aber auch nicht angenehmer waren."
Winfried Häuser: "Diese Antikörper, die schon seit Jahren eingesetzt werden in der Onkologie, das ist auch eine Tendenz, die sich in der Schmerzmedizin zeigt, da gibt es auch erste Studien, zum Beispiel bei der Arthrose. Das Problem ist, dass diese Medikamente halt eben auch sehr teuer sind."
Christy Porucznik: "Neue Technologie kann eine Rolle spielen, aber wenn neue Medikamente teuerer sind, fällt es Leuten schwer, sich die zu leisten. In der jetzigen Lage dürfte Technologie uns nicht retten."

Winfried Häuser: "Wenn diese Medikamente besser als Placebo sind, dann ist noch lange nicht gesagt, dass die besser sind als unsere Standardmedikamente in der Schmerzmedizin, die teilweise extrem billig sind. "
Lukas Radbruch: " Also für mich im Moment zumindest ist noch kein Ersatz in Sicht."
Winfried Häuser: "Aus meiner Sicht ist der Bedarf gering."
Lukas Radbruch: "Was empfohlen wird zurzeit bei chronischen Schmerzen, ist eine multimodale Schmerztherapie, …"
… und dazu müssen die Ärzte für jeden einzelnen Patienten ein individuelles Behandlungskonzept aufstellen. Multimodal bedeutet, dass viele Disziplinen zusammenarbeiten.
Viele Ärzte arbeiten in der Schmerztherapie zusammen
"Da geht es nicht nur um den Arzt, sondern auch um den Psychologen, den Krankengymnasten, den Sprachtherapeuten eventuell, also das ist eine ganze Fülle von Leuten, die da zusammenarbeiten müssen. Das Programm läuft über vier bis sechs Wochen, das kann man sowohl teilstationär machen, sodass man nur morgens in der Einrichtung ist, oder man macht es wirklich während einem stationären Aufenthalt, also sehr intensiv."
Die Patienten sollen ihre Muskeln kräftigen, um schmerzende Stellen zu entlasten, falsche Körperhaltung korrigieren, aber auch lernen, mit ihrem Schmerz umzugehen. Dabei kann Psychotherapie helfen. Solche Behandlungen können Schmerzen richtiggehend lindern, sagt Herta Flor, die wissenschaftliche Direktorin des Instituts für Neuropsychologie und Klinische Psychologie am Zentrum für Seelische Gesundheit in Mannheim.
"Vor allem haben sie auch eine längerfristige Wirkung in vielen Fällen und sind bis zu zwei Jahren oder länger nachuntersucht worden, die haben auch weniger stationäre Aufenthalte in Kliniken und so weiter."
Das haben Studien gezeigt, die psychotherapeutische Methoden mit Schmerzmitteln einerseits und Placebos andererseits, also Pillen ohne Wirkstoff, verglichen haben.
Psychotherapien mit großem Effekt
"Effektgrößen von bestimmten Psychotherapien, die misst man so irgendwo: Null ist kein Effekt, zwei oder drei wäre ein extrem großer Effekt, und die liegen von manchen psychotherapeutischen Interventionen über eins oder eineinhalb, ja? Und das sind eigentlich sehr, sehr große Effekte, während oft Effekte von bestimmten Opioiden oder auch von anderen schmerzhemmenden Medikamenten bei 0,6 oder acht liegen, also eigentlich bei der Hälfte, das heißt, die können durchaus auch sehr effektiv sein, vor allem auch langfristig gesehen."
Heute kann Silvia Wirtz immerhin ein paar Stunden im Monat Unterricht geben. Sie geht ihre Schmerzen von mehreren Seiten an: Medikamente, Gymnastik, Psychotherapie. Und sie hat sich eine Selbsthilfegruppe gesucht.
"Uns eint der Schmerz. Und der Umgang damit."
Es kann passieren, dass die Medikamente, die sie jetzt nimmt, schwächer werden. Das hat ihr Schmerzmediziner gesagt.
"Dann kam gleich die Entwarnung, dass es eben viele verschiedene gibt, und wenn man irgendwann merkt, dass man ein Medikament steigern muss, dass man dann auch noch an eine andere Gruppe noch mal wechseln kann. Da muss man immer dem Arzt wieder vertrauen, der dann noch wieder andere Mittel kennt, andere Wege kennt."
Probleme im amerikanischen Gesundheitssystem
Silvia Wirtz hat sich mit dem Schmerz arrangiert.
"Das Leben ändert sich, aber es kann trotzdem lebenswert bleiben, aber da muss man hart dran arbeiten."
In den USA ist das Problem, dass zu viele Patienten Opioide in viel zu hohen Dosen bekommen gegen Krankheiten, gegen die die Mittel nicht wirken. Erst 2016 hat eine Arbeitsgruppe im Auftrag der US-Gesundheitsschutzbehörde CDC, eine neue Leitlinie herausgegeben mit Empfehlungen zum Umgang mit Opioiden. Christy Porucznik vom University of Utah Medical Center gehörte dem Expertengremium für die Leitlinie an.
"Niemand möchte, dass Menschen Schmerzen leiden, nicht wahr? Darum zielt die Leitlinie ausdrücklich auf chronische nicht krebsbedingte Schmerzen."
"Man muss dazusagen, dass viele dieser Empfehlungen auch in unseren deutschen Leitlinien stehen. Das ist grundsätzlich nicht dumm."
Es gibt aber drei entscheidende Probleme. Nummer 1: Die Leitlinie ist machtlos gegen die strukturellen Probleme des amerikanischen Gesundheitssystems. Zum Beispiel: Arztbesuche sind teuer. Und die Leute müssen für eine kleine Menge Pillen genauso viel bezahlen wie für eine große. Also wollen sie so viel wie möglich aus der Zuzahlung herausholen.
Leitlinie ist kein scharfes Schwert
Problem Nummer zwei: Die Leitlinie ist kein scharfes Schwert.
"Sie ist eher ein stumpfer, kurzer Schürhaken."
Die CDC hat keinerlei regulatorische Gewalt. Die einzelnen Bundesstaaten regeln den Opioideinsatz sehr unterschiedlich. Und auch der US-Präsident und seine Minister haben bislang vor allem Ankündigungen geliefert.
"Ich hoffe, dass wir am Ende nicht noch mehr Tote sehen werden. Aber ich fürchte, wir sind auf dem Weg dorthin."
Das dritte Problem weist weit über die USA hinaus. Die US-Leitlinien haben ausgerechnet dort zu großen Einfluss, wo sie gar keinen haben sollten. Noch einmal Lukas Radbruch, der Palliativmediziner von der Universität Bonn.
"Die Gefahr dabei ist eben nur, dass im Vorwort in einem kleinen Nebensatz steht: »Gilt nicht für Menschen mit einer schweren lebensbedrohlichen Erkrankung oder am Lebensende.« Aber im weiteren Text das oft untergeht. Meine Kollegen in den USA haben große Angst, dass jetzt die Menschen zum Beispiel mit Krebserkrankung dann tatsächlich Schwierigkeiten haben, an die richtigen Medikamente zu kommen, die sie für ihre Schmerzen brauchen."
Das Pendel schlägt in den USA zurück
Es sieht danach aus, als schlage das Pendel in den USA zurück, und zwar zu weit: Von Opioiden als Wundermittel gegen Schmerz zu Opioiden als Teufelszeug. Und dass amerikanische Funktionäre und Politiker diese Botschaft in die Welt hinaustragen.
"Wir haben auch Angst, dass die Amerikaner mittlerweile anfangen, auch in anderen Ländern davor zu warnen. Bei der Weltgesundheitsorganisation werden gerade neue Leitlinien zur Tumorschmerzbehandlung diskutiert, und da gibt es einen amerikanischen Kollegen, der sagt: 'Sollen wir da nicht die Opioide ganz weglassen.' Da müssen wir jetzt aufpassen, dass nicht Millionen Menschen auf der ganzen Welt unterversorgt sind, nur weil in Amerika das Problem nicht in den Griff gekriegt wird."
"Es haben US-amerikanische Senatoren an die europäische Arzneimittelbehörde ein Schreiben gemacht, dass die europäische Arzneimittelbehörde die Verschreibungsfähigkeit eines Opioids in Europa einschränken soll. Also eine ungeheuere Anmaßung US-amerikanischer Politiker, sich in europäische Arzneimittelbehörden und -zulassungen einzumischen."
USA mischen sich in Arzneimittelzulassungen ein
Dabei sind diese Organisationen in der Lage, solche Versuche abzuwehren. Größer sind die Auswirkungen auf Entwicklungs- und Schwellenländer, sagt Winfried Häuser, der Leitlinienautor vom Klinikum Saarbrücken.
"In der Tat wird die Gefahr gesehen, dass in diesen Ländern, die teilweise ein sehr spärlich eingerichtetes Gesundheitssystem haben, dass die Opioide für Patienten, die es brauchen, dass diese Medikamente nicht verfügbar sein werden. Eine sehr restriktive Verschreibungspolitik, die es den Ärzten sehr schwer machen wird, diese Medikamente zu verschreiben, und die es den Patienten sehr schwer machen wird, an diese Medikamente zu kommen, dass sich das auch in den Ländern der Dritten Welt etablieren wird."
In den USA lag der durchschnittliche Verbrauch von Opioiden in den Jahren 2007 bis 2009 800 Mal so hoch wie in Afrika. Dort gibt es Nachholbedarf statt Überfluss. Herta Flor vom Zentrum für seelische Gesundheit in Mannheim:
"Schmerzfreiheit – wir sehen das so, dass das ein Menschenrecht ist."