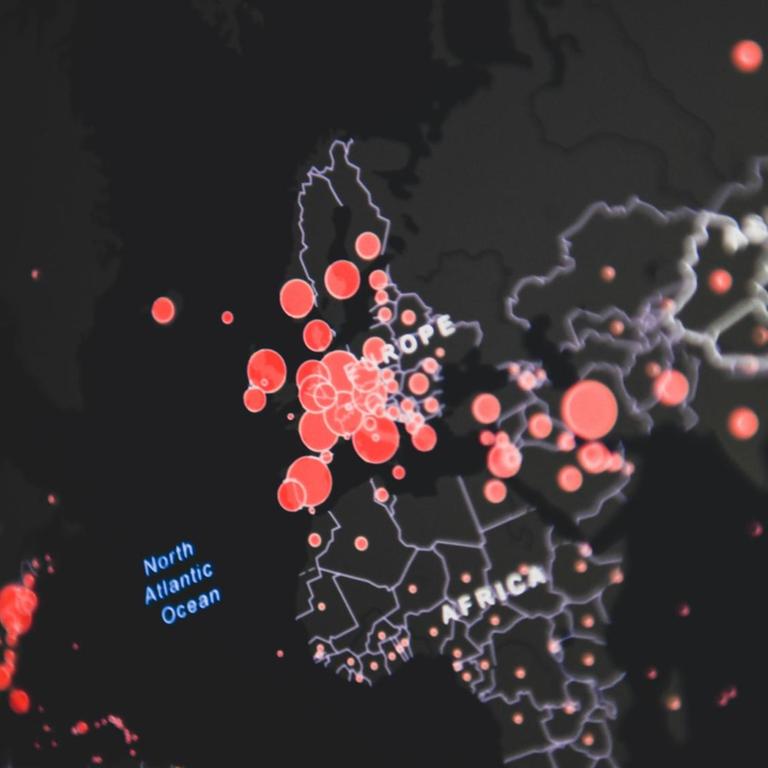
Weltweit sind es mehr als 220.000 COVID-19-Neuinfektionen und auch in Europa steigt die Zahl der Fälle wieder an – das SARS-CoV-2 Virus verbreitet sich weiter. Und auch wenn sich in Deutschland aktuell nur wenige Menschen anstecken, kommt es doch immer wieder zu lokalen Ausbrüchen. Schutz gegen eine Ansteckung bietet letztlich wohl nur eine Impfung. Doch die Bereitschaft dazu sinkt, wie eine neue Umfrage zeigt.
- Wie hat sich die Impfbereitschaft verändert?
- Gefährdet mangelnde Impfbereitschaft das Ziel Gruppenimmunität?
- Wie ist der aktuelle Stand der Impfstoffforschung?
- Welcher Impfstoff-Entwickler hat die Nase vorn?
- Wo stehen die deutschen Pharma-Unternehmen?
- Reichen die durch Impfstoffe gebildeten Antikörpern als Schutz?
- Wann ist mit Ergebnissen der Phase-3-Studien zu rechnen?
- Wie geht es weiter?
Das Hamburger Center für Health Economics hat im Juni eine zweite Umfragerunde gestartet und festgestellt: Die Bereitschaft, sich gegen das Coronavirus impfen zu lassen, sinkt überall in Europa - insbesondere in Italien und in Deutschland. Hierzulande wollen sich demnach nur noch gut 60 Prozent impfen lassen. Im April – auf dem Höhepunkt der COVID-19 Epidemie – gaben noch mehr als 70 Prozent der Befragten an, sie würden sich impfen lassen. Nur zehn Prozent waren strikt gegen eine Impfung, inzwischen ist es jeder fünfte.
Vor allem die Skepsis ist gewachsen, weit über den Bereich der Impfgegner hinaus. Wichtigstes Argument ist – so die Umfrage - die Sorge wegen möglicher Nebenwirkungen. Zweifel gibt es zudem an der Wirksamkeit. Spannend ist die regionale Verteilung: Gerade in Bayern würde sich nur jeder Zweite impfen lassen, dabei verzeichnet dieses Bundesland mit großem Abstand die meisten COVID-19-Todesfälle. Im Norden, wo das Virus deutlich weniger aktiv ist, liegt die Impfbereitschaft deutlich höher.
Das ist eine eher theoretische Sorge. Richtig ist, dass für eine effektive Gruppenimmunität mehr als zwei Drittel der Bevölkerung geimpft werden müssten. Aber dafür wird es zunächst sowieso nicht genug Impfstoff geben, egal welcher sich am Ende als sicher und wirksam erweist. Es ist nicht möglich, auf einen Schlag genug Impfdosen für die ganze Welt zu produzieren, auch wenn jetzt schon vorsorglich entsprechende Fabriken aufgebaut werden. Es geht also erst einmal darum, die zu impfen, die den Schutz dringend benötigen. Das ist einmal das medizinische Personal, und das sind zum anderen die besonders gefährdeten Gruppen, also alte Menschen und Menschen mit Risikofaktoren.
Doch auch bei diesen wird man Prioritäten setzen müssen. Übergewicht und hoher Blutdruck verschlechtern die Prognose bei COVID-19, aber die sind so verbreitet, dass man nicht einfach allen zum Blutdruckmedikament eine Impfung verschreiben kann. Auf den Intensivstationen sind besonders auch Menschen gestorben, die gerade Chemotherapien bekommen haben oder Medikamente, die nach einer Transplantation das Immunsystem unterdrücken. Diese Gruppen könnten als erste geimpft werden. Wenn nach und nach mehr Impfstoff zur Verfügung steht, wird das ausgeweitet werden. Noch lange wird nicht die Impfskepsis das Problem sein, sondern im Gegenteil die Verfügbarkeit eines Impfstoffs. Und der muss ja erst noch gefunden werden.
Die Weltgesundheitsorganisation aktualisiert ständige ihre Liste mit allen Projekten. Da gibt es derzeit mehr als 160 Einträge mit ganz unterschiedlichen Konzepten. Mehr als 20 Impfstoffe haben auch schon mit klinischen Studien am Menschen begonnen. Da geht es erst einmal um die Sicherheit in den Phase-1- und -2-Studien. Erste Ergebnisse haben bislang keine größeren Probleme gezeigt. Es gibt mal Schmerzen an der Einstichstelle oder auch leichte Erkältungssymptome. Also im Grunde das, was man bei einer Impfung erwartet, wenn das Immunsytem wie gewollt reagiert.
Ob es seltene Nebenwirkungen gibt, weiß man derzeit nicht. Denn an diese ersten Studien nehmen nur jeweils mehrere Dutzend, vielleicht wenige hundert Menschen teil. Die jüngsten Ergebnisse zeigen aber, dass die Impfstoffe tatschlich zur Bildung von Antikörpern führen. Inzwischen haben auch die ersten Phase-3-Studien begonnen. In diesen geht es um die Wirksamkeit der Impfstoffe, das heißt um die Frage: Schützen sie tatsächlich vor COVID-19?
Der chinesische Pharmahersteller Sinovac hat als erstes Unternehmen mit einer Phase-3-Studie begonnen. Der Impfstoff aus inaktivierten SARS-CoV-2 Viren wird in Brasilien erprobt, weil COVID-19 in China weitgehend unter Kontrolle ist. Außerdem hat das Kooperationsprojekt der Universität Oxford mit dem Pharmaunternehmen AstraZeneca mit einer Phase-3-Studie begonnen. Dieser Impfstoff beruht auf einem Schnupfenvirus von Schimpansen, dem das Gen für das spezifische Spike-Eiweiß des SARS-CoV-2-Virus eingebaut wurde. Das sitzt an der Außenseite von SARS-CoV-2 und bildet sozusagen die Zacken an der Krone der Coronaviren. Spike ist im Übrigen der Ansatzpunkt der meisten Impfstoffe. Die Phase-3-Studie des AstraZeneca-Impfstoffs findet in Brasilien und Südafrika statt, weil dort COVID-19 gerade besonders aktiv ist. Denn ein Impfstoff kann nur da seine Schutzwirkung unter Beweis stellen, wo es tatsächlich auch häufig zu Infektionen kommt.
Hier ist BioNTech aus Mainz zusammen mit Pfizer vorne. Eine Phase-3-Studie soll noch im Juli beginnen. Genauso wie bei CureVac aus Tübingen handelt es sich um einen RNA-Impfstoff. Das ist ein neues Konzept. Das Erbmaterial wird gespritzt und soll menschliche Zellen dazu anregen, das Spike-Eiweiß herzustellen. Dieser Schritt wird sozusagen in den Körper ausgelagert. Traditionelle Impfstoffe bestehen letztlich aus Eiweiß-Bestandteilen des Erregers, und deren Herstellung ist aufwändig. RNA oder auch DNA lassen sich dagegen vergleichsweise einfach in Automaten synthetisieren. Das wäre also ein großer Vorteil bei der Produktion.

Allerdings ist weltweit noch kein einziger Impfstoff auf RNA- oder DNA-Basis zugelassen. Aber BioNTech, CureVAc und auch das amerikanische Unternehmen Moderna konnten zeigen, dass die RNA- oder DNA-Impfstoffe tatsächlich die Bildung von wirksamen Antikörpern auslösen. Ob die dann auch effektiv sind, müssen die Phase-3-Studien zeigen, die auch bei Moderna noch im Juli anlaufen sollen.
Inzwischen gibt es eine Vielzahl von Studien zu Antikörpern bei COVID-19-Patienten. Die Ergebnisse sind unklar. Einigkeit herrscht zumindest in einem Punkt: Wer erkrankt, der bildet auch tatsächlich wirksame Antikörper. Wobei Infizierte, die kaum Symptome haben, auch eine schwächere Immunreaktion entwickeln. Darüber hinaus berichten viele Studien, dass die Antikörperspiegel im Verlauf von zwei, drei Monaten deutlich absinkt. Was das bedeutet, ist jedoch unklar. Denn bei Antikörpern kommt es nicht nur auf die Menge, sondern auch auf die Qualität an. Die derzeit üblichen Tests messen nur die Menge und die sinkt tatsächlich. Deshalb sind Immunitätspässe wohl nicht sinnvoll.
Es kann aber durchaus sein, dass noch wenige dafür aber hoch effektive Antikörper im Blut sind. Die lassen sich nur in Hochsicherheitslaboren nachweisen. Über breit angelegte Tests ist dies daher nicht möglich. Diese sogenannten neutralisierenden Antikörper fangen das Virus sofort ab und verhindern so eine erneute Ansteckung. Aber sie sind nur ein Element der Immunantwort. Bei den Patienten bilden sich nach einer Infektion auch Gedächtniszellen. Kommt es zu einer erneuten Infektion, dann können diese sehr schnell erneut Antikörper und passende Killerzellen bilden. So wird die Infektion im Keim erstickt, oft noch bevor sich überhaupt Symptome entwickeln. Ob das bei SARS-CoV-2 so sein wird, ist offen.
Es gibt Corona-Schnupfenviren, mit denen man sich immer wieder anstecken kann. Dagegen hat eine Infektion mit dem klassischen SARS-Virus eine längere Immunität ausgelöst. Wem SARS-CoV-2 hier ähnlicher sein wird, muss sich erst noch zeigen. Bislang gibt es noch keine gut belegten Hinweise darauf, dass sich Menschen tatsächlich zweimal mit COVID-19 infiziert haben. Impfstoffe lösen auch nicht einfach die natürliche Immunantwort aus, sie versuchen vielmehr, eine besonders starke Reaktion zu stimulieren. Ob das klappt, müssen die Phase-3-Studien zeigen.
Bei diesen Studien erhalten tausende Menschen die Kandidatenimpfstoffe, weitere tausende dienen als Kontrollgruppe. Das zu organisieren, dauert, und dann müssen die Forscher abwarten, ob sich in den beiden Gruppen unterschiedlich viele Personen anstecken. Normalerweise rechnet man dafür ein Jahr oder länger. Die Firmen hoffen aber, schon nach Monaten Ergebnisse zu haben. In Ländern wie Brasilien oder Südafrika mit vielen Infektionen ist das vielleicht auch machbar.
Wenn ein oder am besten mehrere Impfstoffe erfolgreich sind, müssen sie zunächst zugelassen werden. Die Behörden arbeiten da eng mit den Instituten und Unternehmen zusammen. Es sollte also schnell gehen, wenn die Daten gut sind. Parallel wird schon mit der Produktion begonnen. Das ist neu und riskant. Denn, wenn die Zulassung nicht erfolgt, wurden die Fabriken umsonst gebaut, bereits produzierte Impfdosen müssen vernichtet. Aber dafür fließen eben auch öffentliche Gelder, die Bill und Melinda Gates Stiftung wird Fabriken finanzieren, die US-Regierung engagiert sich mit ihrem Projekt Warp-Speed auch die EU mit ihrem Spendenaufruf der viele Milliarden erbracht hat.
Es gibt auch schon Vorbestellungen. Bei dem Projekt Oxford-AstraZeneca haben die Regierungen von Großbritannien, den USA und verschiedener EU-Länder, darunter auch Deutschland viele Hundert Millionen Impfdosen bestellt. Im Übrigen auch die Impfallianz Gavi, die Impfungen in ärmeren Ländern organisiert. Es wird spannend zu sehen, wer als erster Zugriff erhält. Es wurde schon des öfteren betont, unter anderem auf der EU-Geberkonferenz, dass ein Impfstoff ein globales öffentliches Gut dargestellt. Aber nach vor ist das Kleingedruckte unbekannt, die Kriterien für die Verteilung. Aktuell müsste erst einmal in Brasilien und Südafrika geimpft werden. Aber ob die USA oder Deutschland wirklich bereit sind, Impfstoff abzugeben, muss sich zeigen.