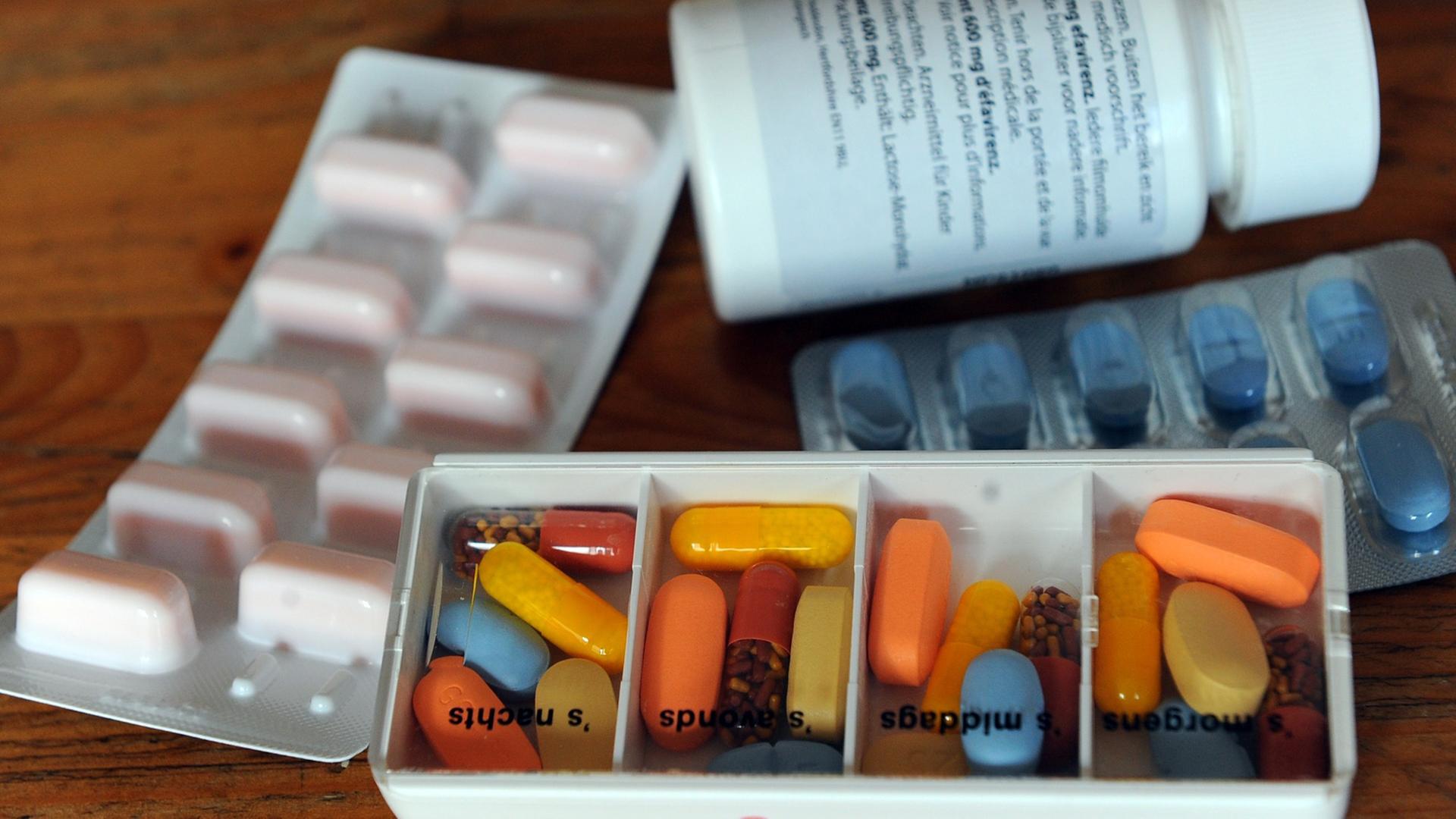
„Eins, zwei, drei, vier, sechs Stück. Sechs verschiedene Medikamente nehme ich.“
„Und wofür sind die im Einzelnen?“
„Ach. Jetzt muss ich aber nachdenken. Was Sie hier haben, das ist der neueste Stand.“
Ramipril, Simvastadin, Amlodipin, Bisoprolol Hemifimarat, Apixaban, Torasemid.
„Und was ich im Krankenhaus von den Ärzten verschrieben bekommen habe, das war anders.“
Willibald Lange ist 90 Jahre alt. Zwei Herzinfarkte hatte er, Stents wurden gesetzt, ein Herzschrittmacher. Und er muss etliche Medikamente nehmen:
„Dann wird man dann entlassen, und dann fing es dann an, das Schwindeligzuwerden.“
Die Lebenserwartung steigt: Pro Jahr, so haben die Wissenschaftler am Max-Planck-Institut für demografische Forschung in Rostock errechnet, um drei Monate. Das ist unter anderem ein Erfolg der modernen Medizin. Kränker werden die Menschen mit zunehmendem Alter trotzdem – weshalb sie mehr Medikamente schlucken. Medikamente, die manchmal überlebenswichtig sind. Doch sie bergen auch Gefahren – in Form von schwer zu kalkulierenden Neben- und Wechselwirkungen.
Eine große Gemeinschaftspraxis in Herne. Eine besorgte Patientin ist offenbar gerade aus dem Krankenhaus entlassen worden. Auch ein älterer Herr mit Rollator und eine Frau, die kaum jünger wirkt, warten auf ihren Termin bei Joachim Voss:
„Ich würde sagen, dass rund dreißig bis vierzig Prozent der Patienten als Senioren zählen und sicherlich an die 20 Prozent als ältere Senioren über 80 Jahre.“
Joachim Voss ist Hausarzt und Allgemeinmediziner, und er bildet an der Ruhr-Universität Bochum angehende Ärztinnen und Ärzte aus:
„Das heißt also in der Konsequenz: eine Hauptaufgabe des Hausarztes ist die Betreuung von alten Menschen mit all ihren Problemen.“
Polypharmazie aufgrund mehrerer chronischer Erkrankungen
Seine Patienten leiden an Herzschwäche, Arteriosklerose, Bluthochdruck, Diabetes, Gelenk- und Lungenerkrankungen, Depressionen:
„Sie sind meistens, wie wir Ärzte sagen, polymorbide. Das bedeutet also, dass mehrere chronische Erkrankungen parallel bestehen. Und damit entsteht natürlich das Problem der sogenannten Polypharmazie. Das heißt, dass man für viele Erkrankungen verschiedene Medikamente gibt.“
Zwar ist Multimedikation per se nichts Schlechtes, schließlich leben die Menschen auch wegen der modernen Medikamente länger und besser. Doch mit der Zahl der Medikamente steigt das Risiko, dass Effekte auftreten, die gefährlicher sein können als die Erkrankung selbst:
„Die sogenannte Polypharmazie ist seit zwei, drei Jahren heftig in der Diskussion, weil man einfach feststellt: So kann es nicht weitergehen. Zumal wir immer mehr ältere Menschen haben, wir behandeln immer ältere. Und das Problem ist immer dringlicher und brennender geworden.“
Studien zufolge erhalten um die 30 Prozent aller Senioren potentiell nicht für sie geeignete Arzneimittel. Und es kommt schnell zu Medikationsfehlern:
„Man weiß, dass bei Patienten, die eine Vielzahl von Medikamenten einnehmen, und das sind typischerweise die Hochaltrigen, dass da häufiger Medikationsfehler sind.“
Ulrich Thiem ist Chefarzt für Geriatrie am Albertinen-Krankenhaus in Hamburg:
„Medikationsfehler heißt unter anderem, dass man Medikamente einfach weiter verschreibt, die eigentlich keine Indikation mehr haben.“
Etwa das Mittel zum Magenschutz, das einmal verordnet wurde, weil der Patient vorübergehend in einer akuten Phase Schmerzmittel nehmen musste:
„Oft wird im Sammelsurium der Medikamente, die eingenommen oder verordnet werden, dann übersehen, dass es auch das eine oder andere Medikament gibt, was man durchaus wieder absetzen könnte.“
Fehldosierung und Doppelverordnung
Ein anderer Fehler:
„Man weiß, dass man bei den Dosierungen oft Fehldosierung findet, dass es gelegentlich sogar zu Doppelverordnungen kommt, das heißt, der Patient hat aus der gleichen Wirkstoffgruppe zwei unterschiedliche Präparate, obwohl eins reichen würde.“
Diese Fehler können Folgen haben, warnt Petra Thürmann, Leiterin des Philipp Klee Instituts für Klinische Pharmakologie am Helios Universitätsklinikum Wuppertal:
„Wir wissen, dass etwa knapp fünf Prozent aller Krankenhausaufnahmen sowieso auf Nebenwirkungen beruhen. Und das sind eher zehn Prozent bei den Älteren und Hochbetagten. Wir wissen, dass etwa die Hälfte dieser Krankenhauseinweisungen aufgrund von Nebenwirkungen vermeidbar wäre. Das sind aber auch sehr häufig übersehene Wechselwirkungen, und es gibt keine Analyse, die sagt, welche altersspezifischen Nebenwirkungen da besonders eine Rolle spielen.“
„An der Wand habe ich mich festgehalten, wenn ich aus dem Bett kam. Da muss doch eine Ursache sein. Das hatte ich doch vorher nicht.“
Früher war Willibald Lange Direktor einer Raiffeisenbank in der Eifel, jetzt lebt er im Rheinland. Die Schwindelanfälle nach seiner Herzschrittmacher-Operation waren mehr als nur eine unangenehme Begleiterscheinung. Warum sie auftraten, da hatte der Rentner seine Tabletten in Verdacht:
„Sind die zu stark?“
Gemeinsam mit der Hausärztin reduzierte er die Dosierung eines Medikaments gegen Bluthochdruck. Ursprünglich sollte er eine Tablette morgens und eine abends nehmen:
„Jetzt haben wir uns geeinigt, morgens eine halbe und abends eine halbe.“
„Und jetzt ist es gut?“
„Ja.“
Statistisch betrachtet nehmen Senioren über 65 durchschnittlich fünf Medikamente auf ärztliche Verordnung ein – plus das, was sie rezeptfrei kaufen. Bei Hochbetagten über 80 können es leicht auch einmal zehn werde – oder mehr. Allerdings vertragen sie die Wirkstoffe nicht mehr so gut wie mit 30:
„Das klassische Altern, das was uns alle betrifft, auch wenn wir jetzt alle nicht furchtbar krank sind und viele Probleme ansammeln, bedeutet, dass beispielsweise die Funktionen unserer Niere und unserer Leber etwas nachlassen, ganz besonders deutlich ist es bei der Niere.“
Doch etwa die Hälfte der Medikamente wird über die Niere ausgeschieden, sagt Pharmakologin Petra Thürmann:
„Wenn die Niere nur noch halb so gut funktioniert, und das tut sie beim normalen 80jährigen, dann dauert es doppelt so lange, bis das Medikament ausgeschieden ist. Das heißt, es sammelt sich im Körper an. Man hat viel höhere Spiegel und damit auch Nebenwirkungen.“
Außerdem verändern sich mit dem Alter die hormonellen Systeme, der Wasser- und Mineralstoffhaushalt. Alles Gründe, warum Medikamente bei älteren Patienten anders wirken als bei jüngeren. Und weil der Alterungsprozess bei den Menschen unterschiedlich schnell abläuft, müsste eigentlich jeder Arzt vor einer Verordnung die Nieren- und Leberfunktion testen:
„Wir wissen, dass so banale Nebenwirkungen wie Schwindel für einen jungen Menschen wirklich banal sind, aber bei einem älteren Menschen sehr leicht zum Sturz führen können. Jetzt hat der ältere Mensch auch schon etwas brüchigere Knochen, bekommt dann einen Knochenbruch davon, landet im Krankenhaus, bekommt hier vielleicht noch eine Thrombose oder eine Lungenentzündung. Der banale Schwindel kann für den alten Menschen viel gefährlichere Folgen haben, als für einen Jungen.“
Kommunikation zwischen behandelnden Ärzten
„Das Problem wird noch verstärkt dadurch, dass ältere Leute natürlich durch ganz unterschiedliche Ärztinnen und Ärzte behandelt werden, dass die Kommunikation beispielsweise hinsichtlich der Arzneimittel Therapie nicht so funktioniert, wie wir es uns wünschen.“
Zwar haben Patienten, die über einen längeren Zeitraum mindestens drei Arzneimittel einnehmen, Anspruch auf einen Medikationsplan, in dem alles erfasst wird. Nur – auch im Zeitalter der Digitalisierung ist dieser Plan nichts anderes als ein schlichter DIN-A-4-Bogen. Die Erfahrung lehrt, dass dieses zusammengefaltete Stück Papier noch nicht einmal bei Arztbesuchen immer mitgenommen wird. Wolf Dieter Ludwig, Vorsitzender der Arzneimittel-Kommission der Deutschen Ärzteschaft:
„Das heißt, wir haben hier große Kommunikationsdefizite, sowohl bei der Entlassung aus dem Krankenhaus, als auch bei der Interaktion zwischen den verschiedenen Berufsgruppen unter den Ärzten.“
Weil ein durchschnittlicher 80-Jähriger Patient an drei bis fünf chronischen Erkrankungen leidet, die behandelt werden müssen, offenbart sich gleich auch noch eine Schwachstelle der evidenzbasierten Medizin, die auf Leitlinien beruht, die von der Diagnose bis zur Therapie vorschreiben, wie eine Krankheit behandelt werden soll:
„Die sind aber immer nur für ein Krankheitsbild geschrieben. Dabei wird übersehen, dass ältere Leute mehrere Erkrankungen haben und dass, wenn sie mehrere Erkrankungen haben und sie mehrere Medikamente einnehmen müssen, natürlich Wechselwirkungen auftreten, die möglicherweise für die Patienten sehr problematisch sind.“
Senioren in Wirksamkeitsstudien unterrepräsentiert
Der Grund dafür ist einfach: Die Leitlinien stützen sich auf die wissenschaftliche Datenlage – auf Studien zur Wirksamkeit von Medikamenten. Doch darin sind Senioren unterrepräsentiert:
„Ganz viele Medikamente werden ja, bevor sie auf den Markt kommen, bei etwa zwei- bis zehntausend Menschen im Hinblick auf Wirksamkeit und Sicherheit überprüft. Meistens ist aber die obere Altersgrenze so etwa bei 70 Jahren. In der Realität sind es aber die über 70-Jährigen, die die meisten Medikamente einnehmen.“
Und Patienten, die älter sind als 75 Jahre, können noch einmal deutlich anders auf Medikamente reagieren als die über 65. Zwar hat die Europäische Arzneimittel-Agentur EMA die Regel durchgesetzt, dass über 65-Jährige in Studien eingeschlossen werden müssen, wenn die Medikamente für sie mitentwickelt werden. Doch völlig auf Senioren zugeschnittene Studien fehlen fast komplett, und auf altersspezifische Probleme wie Multimorbidität gehen sie ohnehin nicht ein. Schließlich will die pharmazeutische Industrie mit den Studien die Wirksamkeit eines bestimmten Stoffs nachweisen – und da könnten Teilnehmer, die mehrere Medikamente einnehmen, das Ergebnis verfälschen. Und so kommt es, dass die Senioren derzeit in den Leitlinien der evidenzbasierten Medizin wie jüngere Patienten behandelt werden: Zwar gibt es in einigen dieser Leitlinien inzwischen Hinweise zum Umgang mit betagten Patienten, doch die sind vage:
Petra Thürmann: „Das ist ein sehr heikler Punkt, weil wir auf der einen Seite als Ärzte natürlich immer überlegen, wir müssen uns an die Leitlinien halten und die besagt eben, dass der Blutdruck auf eine bestimmte Art und Weise eingestellt werden soll, und der Blutzucker auch. Dann getraut man sich nicht, da jetzt etwas abzusetzen, weil man dafür eigentlich keinen Beweis hat.“
Joachim Voss: „Das ist eine ganz schwierige Situation hier.“
Der Patient, dessen Medikamentenplan Joachim Voss auf den Bildschirm geöffnet hat, leidet an einem schweren Lungenemphysem und deshalb an Luftnot. Die Liste der Präparate, die er einnimmt, ist lang:
„Er bekommt also hier Medikamente zum Inhalieren, die also seine Bronchitis behandeln.“
Dazu ein Medikament zur Atemreizdämpfung und ein spezielles Schmerzmedikament, das allerdings gefährlich in den Natriumhaushalt des Körpers eingreifen kann. Er bekommt Cortison und ein Mittel zum Knochenaufbau, damit er durch das Cortison nicht zu viel Knochensubstanz verliert.
„Er bekommt ein Magenschutz-Präparat. Er bekommt ASS, weil er eine Durchblutungsstörung hat, ein Aspirin, er bekommt einen Betablocker, weil der Puls so schnell ist.“
Ein Mittel gegen Übelkeit und dazu ein Antidepressivum, damit er seine Situation besser erträgt – und eine Morphinlösung bei schweren Luftnotattacken:
„Wenn Sie mich jetzt fragen, wie die Medikamente zusammenpassen, würde ich sagen: Kann ich fast gar nicht beurteilen. Ich kann sagen, ich könnte hier einige Medikamente gerne absetzen, aber es ist nicht möglich aufgrund des Zustandes, weil der Patient ständig Luftnot hat und sich auf die Medikamente fixiert hat. Und da einzugreifen, das ist eine große Schwierigkeit.“
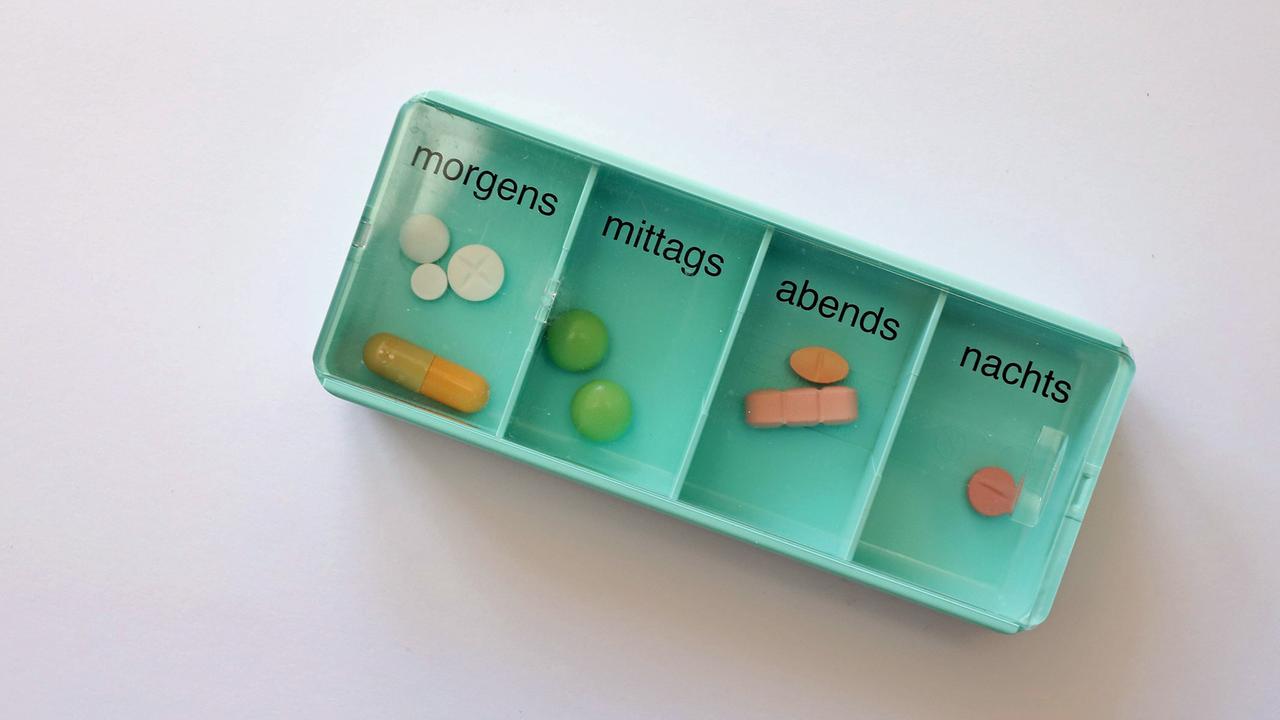
Die Wechselwirkungen in solchen „Medikamentencocktails“ sind ein besonders schwer zu fassendes Problem:
Petra Thürmann: „Die häufigsten und wichtigsten Wechselwirkungen werden in der Regel schon untersucht. Aber man untersucht immer nur die Wechselwirkungen zwischen zwei Wirkstoffen. Was eigentlich passiert, wenn jetzt zehn zusammengenommen werden, weiß keiner wirklich genau. Und wir wissen, dass es häufig die Summation von vielen kleinen einzelnen Effekten ist, die dann letztendlich auch zu einer Nebenwirkung führt.“
Schwierigkeiten beim Absetzen von Medikamenten
Doch die Patienten davon zu überzeugen, weniger Mittel einzunehmen kann schwierig sein: Die Patienten selbst, ihre Angehörigen, das Pflegepersonal leisten Widerstand. Obwohl es doch eigentlich darum geht, den Zustand zu verbessern:
„Es gibt ein neues Wort seit ein paar Jahren, ist aus dem Englischen und heißt de-prescribing, prescribe heißt verordnen, verschreiben und de absetzen.“
Joachim Voss: „Das eigentliche Problem ist das Wegnehmen. Das eigentliche Problem ist, wenn Sie es absetzen und sagen: Jetzt schauen wir mal.“
Thürmann: „Es gibt tatsächlich in einigen anderen Ländern schon Leitlinien oder Empfehlungen zum Absetzen von Medikamenten im höheren Lebensalter. Wir tun uns vielleicht auch noch ein bisschen schwerer was, ja generell, den Gedanken dahinter anbetrifft, die Vorstellung, ich nehme jemandem etwas weg.“
Voss: „Sie müssen auch mal den Mut haben, sich durchzusetzen und zu sagen: Das geben wir jetzt nicht.“
Thürmann: „In angloamerikanischen Ländern ist man da etwas rationaler und hat da nicht so große Probleme. Aber es laufen auch jetzt in Deutschland eine ganze Reihe von Studien, die tatsächlich untersuchen, wie man das in Deutschland sowohl im Krankenhaus als auch gerade in Hausarztpraxen sehr gut machen kann.“
Voss: „Das heißt, Sie müssen als Arzt Blut abnehmen, Sie müssen Aktivitäten entwickeln, Sie müssen kontrollieren.“
Thürmann: „Und es gibt tatsächlich in einigen anderen Ländern schon Leitlinien oder Empfehlungen zum Absetzen von Medikamenten im höheren Lebensalter.“
Oft lassen sich Zahl der Medikamente und Dosis erheblich reduzieren. Schon allein dadurch, dass man sich bei vorbeugenden Therapien fragt, ob sie für Hochbetagte überhaupt Sinn machen:
Thürmann:!! „Wenn jemand wirklich sehr alt und betagt ist, also sagen wir mal 85 oder gar 90, dann stellt sich natürlich wirklich die kritische Frage, ist es sinnvoll, den Blutdruck noch so niedrig zu halten oder muss der Blutzucker noch so niedrig sein. Blutzuckersenkende Medikamente sollen ja alle möglichen Schäden in der Zukunft verhindern. Und wenn ich den Nutzen einer präventiven Therapie möglicherweise gar nicht mehr erlebe, sondern im Moment wirklich mehr Nebenwirkungen habe, dann kann man natürlich auch sich immer gut vorstellen, dass man auf etwas verzichtet.“
Denn anders als bei jüngeren Menschen, bei denen ambitionierte Ziele gerechtfertigt sind, weil sie das Risiko für Herzinfarkte, Schlaganfälle oder Nierenversagen senken, geht es bei Senioren eher darum, dass sie sich gut fühlen und ihren Alltag bewältigen können:
„Bei den betagten Menschen wissen wir, dass das Risiko eigentlich eher die Unterzuckerung oder der Blutdruckabfall sind. Es hilft mir nichts, einen wunderschönen straffen Blutzucker zu haben, aber derselbe Patient stürzt dreimal im Monat, weil er aufgrund der sehr straffen Einstellung doch gelegentlich mal sehr stark unterzuckert.“
Selbstbestimmung der Patienten
Petra Thürmann gehört zu den Forschern, die sich in Studien damit befassen, welche Wirkungen das kontrollierte Absetzen auf Hochbetagte hat. Aus ihren Daten lässt sich ablesen, dass sich tatsächlich manche idealen Ziele im Alter ins Gegenteil verkehren. Besonders problematisch kann dabei die Situation für alte Menschen sein, die im Seniorenheim gepflegt werden. Der Grund:
Voss: „Die Patienten bekommen die Medikamente zugeteilt. Das heißt, wenn er ein Medikament subjektiv nicht vertragen kann, kann er gar nicht ‚Nein‘ sagen. Er bekommt es. Der häusliche Patient sagt: Mensch, Herr Doktor, das Medikament habe ich aber gar nicht vertragen, das nehme ich jetzt schon seit vier Wochen nicht ein. Er hat also mehr Selbstbestimmung.“
Thürmann: „Die meisten Medikamente, auch im Altersdurchschnitt, wenn ich jetzt zum Beispiel 80-Jährige Patienten, die zu Hause sind oder die stationär gepflegt werden, also in einem Altenheim sind, dann ist es tatsächlich so, dass die Altenheim-Patienten die meisten Medikamente bekommen.“
Voss: „In der Summe treten die Nebenwirkungen besonders in Seniorenzentren auf, weil dort eben sehr kranke Menschen sind, auch Menschen, die sich selbst kaum verbalisieren können.“
Thürmann: „Zumal eben viele dort eben auch Psychopharmaka erhalten.“
Nebenwirkung Demenz
800.000 Menschen in Deutschland leben in Pflegeheimen. Sie sind im Durchschnitt mehr als 80 Jahre alt – und viele leiden unter Demenz oder vermindertem Denkvermögen. Nur – diese Diagnosen müssen nicht unbedingt auf altersbedingtem Abbau beruhen – Gedächtnisstörungen, Verwirrtheit oder Delirium können auch Nebenwirkungen der Medikamente sein – und zwar längst nicht nur Psychopharmaka. Das wird oft nicht erkannt, erläutert Frank Jessen, der die Psychiatrische Universitätsklinik in Köln leitet:
„Es gibt ein paar Medikamentengruppen, die das Risiko für eine Demenz, wenn man sie länger einnimmt, diese Medikamente, erhöhen. Das sind zum Beispiel manche Medikamente aus dem Bereich der Beruhigungsmedikamente, Schlafmedikamente, aber auch manche Antidepressiva, zum Beispiel Antipsychotika, Neuroleptika.“
Es sind Arzneimittel, deren Wirkstoffe ins Gehirn gelangen und dort wirken. Segensreich, solange in einer akuten Phase Symptome verbessert werden sollen – aber letztendlich dämpfen oder beeinflussen sie das Gehirn, so dass das Demenzrisiko nach einigen Jahren der Einnahme ansteigt. Diese „medikamentöse Demenz“ ist ein ernstes Problem:
„Viele ältere Menschen haben ja mit Schlafstörungen zu tun, und dann gibt es durchaus wirksame Schlafmedikamente, die aber dann zum Beispiel negative Effekte auf die geistige Leistungsfähigkeit haben und, wie man heute weiß, längerfristig auch zu dem Risiko beitragen können, eine Demenz zu bekommen.“
Gleichzeitig ist, wie eine Studie der Kölner Forscher ergab, der Wunsch von Patienten und ihren Angehörigen nach Schlafmitteln sehr stark:
„Dass dann statistisch über Langzeiteinnahme zum Beispiel ein erhöhtes Demenz-Risiko damit einhergehen kann, das ist dann sehr abstrakt. Das führt dann nicht unbedingt zu einer Handlungsänderung.“
Im Gegenteil: Der Wirkstoff eines in Deutschland sehr gern gekauften, frei erhältlichen Schlafmittels ist ein stark sedierendes Antihistaminikum, das das Delirrisiko fast verdoppelt. Zu den Wirkstoffen, die das Demenzrisiko erhöhen, zählen auch die sogenannten Anticholinergika, die verhindern, dass der Botenstoff Acetylcholin an die Nervenzellen andocken kann. Diese Wirkstoffe sind weit verbreitet, werden eingesetzt zur Behandlung von Parkinson und Inkontinenz, in Neuroleptika, Antidepressiva, Tabletten gegen Übelkeit, Schmerzen oder Allergien:
„Andere Medikamente, zum Beispiel manche Antidepressiva, die jungen Menschen gut helfen bei der Depression, werden bei alten Menschen eingesetzt und da kann es dann teilweise zu herzbezogenen Nebenwirkungen führen mit Sturzgefahr – ist ein großes Thema.“
Profitieren vom Absetzen der Medikamente
In seiner Praxis in Herne hat Joachim Voss die Erfahrung gemacht, dass „Aufräumaktionen“ manchmal Wunder vollbringen:
„Wir machen oft Absetz-Versuche, wo wir fast alle Medikamente absetzen, erst mal schauen, was passiert denn da. Und dann bauen wir die notwendigen Medikamente wieder neu auf, je nach Bedarf.“
Die Wirkung auf den Patienten kann verblüffend sein:
„Wenn Sie Beruhigungsmedikamente auch Neuroleptika absetzen, werden Sie sich verwundern, wie plötzlich wach ein Patient wird. Der ist ein ganz normaler teilnehmender alter Mensch, der vielleicht etwas Gedächtnisstörungen hat, der auch manchmal etwas durcheinander ist, aber der eigentlich davon profitiert, dass er nichts einnimmt.“
Joachim Voss hat sich Zeit für das Interview genommen, denn das Thema ist ihm sehr wichtig. Im Grunde genommen, erklärt er, bestehe die Arbeit in einer Hausarztpraxis heutzutage zu 30, 40 Prozent aus Pharmakologie:
„Wir haben also manchmal die Situation, indem am Tag drei oder vier Patienten aus der Klinik entlassen werden, mit Medikamentenlisten bis zu zwölf verschiedenen Medikamenten, und müssen dann schnell entscheiden, welche Medikamente zusammenpassen und welche wir auch gut kontrollieren können. Das heißt, ich muss aufgrund meiner Erfahrung aber auch aufgrund von grundlegenden pharmakologischen Kenntnissen die Entscheidung treffen, und das eigentliche Problem: sehr schnell.“
Doch darauf sind Ärzte nicht so gut vorbereitet. Es hapert bei der Fortbildung, sagt er. Die ruht derzeit sehr in den Händen der Pharmaindustrie, mit der Tendenz, die Risiken der eigenen Produkte kleiner zu reden und den Nutzen größer, als er eigentlich ist:
„Das heißt, dass viel mehr an der Basis an Weiterbildung stattfinden muss, die im Endeffekt losgelöst von der Pharmaindustrie stattfinden muss. Alles andere geht nicht.“
Medikamentenlisten als Orientierungshilfe
Immerhin gibt es inzwischen Hilfe bei der täglichen Arbeit – Hilfe in Form computergestützter Listen. 1991 erstellte der amerikanische Geriater Mark Beers eine Liste mit Medikamenten, die Patienten über 65 Jahre nicht erhalten sollten. Seitdem wird sie aktualisiert und weitergeführt – und es sind internationale etliche weitere Listen entstanden, darunter die Priscus-Liste, die federführend von Petra Thürmann entwickelt worden ist:
„Dort sind Medikamente aus den verschiedensten Indikationsgebieten. Also gerade einige Antidepressiva, auch Medikamente gegen Allergien, Medikamente gegen Blasenfunktionsstörungen, Medikamente gegen Schlafstörungen, Antibiotika, also aus allen Bereichen, Blutdrucksenker, Medikamente gegen Diabetes, es gibt überall Medikamente, die ein ganz besonders ungünstiges Verhältnis zwischen Nutzen und Risiken bei älteren Menschen haben, wo wir dann eben sicherere Alternativen empfehlen.“
Sehr erfolgreich ist auch die Forta-Liste, die einen etwas anderen Ansatz verfolgt und die Medikamente in vier Klassen unterteilt – von sehr gut bis prinzipiell vermeiden. Sie soll dem Hausarzt eine schnelle Orientierung ermöglichen. Diese Listen zu benutzen sei sicherlich ratsam, urteilt der Hamburger Geriater Ulrich Thiem, aber:
„Man darf nicht erwarten, dass jedes Problem, was man bei alten Menschen so vor sich haben kann, dass das in solchen listenbasierten Ansätzen wirklich auch berücksichtigt wird und werden kann.“
Schließlich gingen solche Listen weder die Dosierungsprobleme an, die bei dem einzelnen Patienten aufgrund seiner ganz individuellen Alterung und damit nachlassender Organfunktionen auftreten, noch die Unverträglichkeiten, die durch Wechselwirkungen mit den vielen anderen Medikamenten auftreten. Das sei auch nicht ihre Aufgabe:
„Da ist die Problematik, eine adäquate und eine gute und eine sichere Arzneimitteltherapie zu machen, eben doch zu kompliziert, als dass ich sie mit listenbasierten Ansätzen dann schon auch wirklich in den Griff bekomme, diese Probleme. Nochmal: Als eine Hilfe, als eine Anregung sind sie sicherlich sehr wertvoll, können auch eigene Recherchezeit reduzieren, indem man diese Zusammenfassungen und die Expertenmeinungen, die ja meistens mit solchen Listen einhergeht, dann auch zur Kenntnis nimmt. Aber sie sind eher ein Baustein im Baukasten ganz vieler Optionen, die ich brauche, um Arzneimittel-Therapie bei älteren Patienten zu machen, und alleine sicherlich nicht das Allheilmittel.“
Derzeit hängt sehr viel vom Erfahrungswissen des behandelnden Arztes ab. Doch nachdem vor einigen Jahren Kindern bei der Entwicklung von Medikamenten ihre Sonderstellung zugebilligt wurde, hat die Europäische Arzneimittelagentur EMA nun auch die der Senioren verbessert. Auch für sie gibt es neuerdings eine Expertengruppe. Künftig sollen ältere Patienten außerdem nicht mehr allein über ihre Lebensjahre definiert werden. Auch ihr individueller Grad an Gebrechlichkeit soll bei der Frage nach Nutzen und Risiken einer Therapie mit einbezogen werden.
Finanzierung klinischer Studien
Doch die Wissenslücken können so schnell nicht geschlossen werden:
Kai Daniel Grandt: „Es geht vor allem auch um die Medikamente, mit denen wir schon seit Jahren arbeiten. Hier sind wichtige Fragen nicht geklärt. Für diese Fragen müsste es klinische Studien geben. Diese klinischen Studien sind allerdings teuer, und es müsste auch eine Finanzierung dafür letztendlich bereitgestellt werden, damit man wichtige Fragen gerade für die Behandlung von älteren multimorbiden Patienten klären kann, auch wenn das Arzneimittel, um das es geht, nicht mehr patentgeschützt ist.“
Kai Daniel Grandt, Chefarzt der Inneren Medizin am Klinikum Saarbrücken. In Italien, Skandinavien, Großbritannien oder den USA laufen Ansätze, in denen die Regierung dafür Gelder zur Verfügung stellt oder die die pharmazeutische Industrie verpflichten, einen gewissen Prozentsatz ihres Gewinns in die Förderungen dieser aufwendigen und komplizierten Studien mit multimorbiden Senioren einfließen zu lassen:
„Ich glaube es wäre gut, sich das einmal vergleichend anzugucken und zu überlegen, was kann sich denn Deutschland an dieser Stelle abgucken von den Ländern, die das schon ein bisschen besser machen als wir.“
Joachim Voss: „Das wäre so ein typischer Medikamentenplan einer polymorbiden Patientin, die unter einem Bluthochdruck, unter einem Rheuma leidet und unter Schmerzsituation leidet.“
Auch diese Liste ist sehr lang:
„Die besteht aus einem Schmerzmittel Methamizol, die besteht aus Cortison, Prednisolon. Dann haben Sie einen Blutdrucksenker, einen ACE-Hemmer. Dann haben Sie einen Cholesterinsenker.“
Ein Antirheumatikum kommt dazu, ein weiteres Präparat, das den Magen schützen soll, Morphine gegen die Schmerzen, ein Abführmittel wegen der Morphine, dazu noch Vitamin D. einige durchaus problematische Kombinationen, urteilt der Allgemeinmediziner Voss:
„Nur, wir können hier im Moment nicht darauf verzichten, in der Behandlung. Aber hier ist vorgesehen, dass alle drei, vier Wochen eine Blutabnahme stattfindet, dass wir das kontrollieren können.“