Richland, eine Kleinstadt im Westen des Bundesstaates Georgia. Der Vormittag ist weit fortgeschritten. Die Hitze hängt tief und schwer über dem aufgesprungenen Asphalt. Nur das elektrische Crescendo der Zikaden, die sich in den Büschen vor dem kleinen Krankenhaus sammeln, überschwemmt bisweilen die Stille.
Das Stewart-Webster-Hospital ist seit fünf Jahren geschlossen. Der Schriftzug über dem Eingang ist noch immer lesbar, doch die hellgraue Farbe beginnt zu blättern, und die Fensterscheiben sind längst blind.
Neben dem Krankenhaus liegt eine Arztpraxis, ein Flachbau aus rotem Backstein, und neben der Arztpraxis eine winzige Apotheke. Hier löst Willie Hawkins seine Rezepte ein. Jeden Tag muss er elf Tabletten nehmen, sagt er. Darunter Medikamente gegen Diabetes und Herzschwäche, Blutverdünner und Cholesterinsenker, sowie Schmerzmittel gegen die Arthrose in Knie und Hüfte.
Willie Hawkins ist 65, schwarz und wuchtig. Er geht beschwerlich, auf einen Stock gestützt. Früher hat er auf einer Farm und im Straßenbau gearbeitet.
In Orten wie Richland, im tiefen ländlichen Amerika, leben ein Viertel, manchmal auch mehr der Menschen unterhalb der Armutsgrenze. Hier wird die Decke der Gesundheitsversorgung immer dünner, hier bleiben verlassene Gebäude einfach stehen, weil niemand Geld für den Abriss hat und niemand etwas Neues bauen will.
Wenn die Krankenhäuser schließen, sterben auch die Städte
Seit das Krankenhaus geschlossen ist, habe sich die Stadt verändert, sagt Hawkins. Viele Menschen seien aus Richland weggezogen. "It changed a lot."
Das 25-Betten-Hospital war mit gut 70 Angestellten der größte Arbeitgeber in Richland. Doch die Auslastung war nicht hoch genug. Auch sind viele Menschen auf dem Land nicht oder nur lückenhaft krankenversichert und konnten ihre Rechnungen nicht bezahlen. Nach dem Krankenhaus schlossen auch Geschäfte und Restaurants.
"I've been to that hospital a lot." Das Krankenhaus sei für ihn und viele andere Bewohner von Richland wie ein Anker gewesen, ein Zuhause, sagt Hawkins. "The hospital was like home."
Heute muss er 60 bis 80 Kilometer bis zur nächsten Klinik oder auch zum nächsten Facharzt fahren, manchmal sogar 250 Kilometer bis in die Hauptstadt Atlanta. Dabei hat er noch Glück, denn er besitzt ein Auto. Öffentliche Transportmittel, Bus oder Bahn, gibt es hier nicht. Aber die viele Fahrerei sei teuer, sagt er, und seine Versicherung zahle ihm kein Benzingeld.
Krankenhaussterben, Ärztemangel, medizinische Versorgungskrise auf dem Land: Ein gesellschaftlicher, politischer und ökonomischer Teufelskreis, der nicht nur die USA trifft. Aber hier - in einem Flächenstaat auf knapp 10 Millionen Quadratkilometern - ist die Krise extremer, reißt tiefere Wunden.
Eine gemeinsame Studie der Medizinischen Fakultäten in den USA schätzt, dass in zwölf Jahren rund 120.000 Ärzte fehlen werden, vor allem Allgemeinmediziner in ländlichen Regionen, und ganz besonders in den Südstaaten Die meisten angehenden Ärzte wollen lieber in den Städten arbeiten - und in lukrativen Spezialgebieten.
Ein Chirurg aus Indien ist der einzige Arzt in zwei Landkreisen
Doktor Alluri Raju, der die Hausarztpraxis neben dem alten Hospital in Richland betreibt, ist der einzig verbliebene Arzt in den beiden Landkreisen Stewart und Webster. Eigentlich sei er Chirurg, sagt er, aber hier auf dem Land gebe es kaum Allgemeinmediziner, also habe er diesen Bereich einfach mit übernommen.

Doktor Raju kommt aus Indien, studierte dort Medizin, kam 1975 in die USA und machte seine Facharztausbildung an der Yale-Universität in Connecticut. Dann zog er nach Georgia, weil man dort Ärzte braucht.
"Ich bin in einer sehr ländlichen Region in Indien aufgewachsen", sagt er. "Ich mag das Leben auf dem Land." Seit er in Richland lebe, seien mehr als 20 Ärzte gekommen und wieder gegangen. Weil es den Ärzten nicht gefallen habe. Weil es den Frauen der Ärzte nicht gefallen habe. Weil es schwierig sei, bei der schwindenden Bevölkerung eine solide Patientenbasis aufzubauen. "Ich bin der Einzige, der immer noch da ist, seit 37 Jahren." Doktor Raju sagt das nicht ohne Stolz.
Zeit und Standort können über Leben, Tod und Spätfolgen entscheiden
Aus den schmalen Fenstern seiner Praxis kann er auf die Rückseite des Stewart-Webster-Hospitals sehen. "Wir konnten dort zwar keine komplexen Eingriffe durchführen", sagt Raju. Aber er und seine Kollegen hätten die Patienten stabilisiert und dann den Transport in eine größere Klinik veranlasst. "Jetzt, wo das Krankenhaus geschlossen ist, ist unser größtes Problem die Versorgung von akuten Notfällen", sagt Raju, Trauma, Schlaganfälle oder Herzinfarkte zum Beispiel. "Manchmal dauert es über eine Stunde, bis ein Rettungswagen kommt."
Bei Herzinfarkten und Schlaganfällen ist Zeit ein wichtiger Faktor. Zeit kann über Leben oder Tod und über den Grad der Spätfolgen entscheiden. Zeit - und Standort.
Das gilt auch für die Geburtshilfe. Die Mütter- und Säuglingssterblichkeit in den USA ist eine der höchsten unter den industrialisierten Ländern. In Georgia ist sie hoch, aber noch höher ist sie im benachbarten Bundesstaat Alabama.
Hier, im Krankenhaus von Bay Minette im Süden von Alabama kann Doktor Nicole Arthur für ein paar Minuten durchatmen. Die niedergelassene Haus- und Frauenärztin ist die einzige Geburtshelferin in der 70-Betten-Klinik. In den vergangenen drei Tagen hat sie fünf Kinder auf die Welt gebracht. Alle Zimmer auf der Wöchnerinnenstation sind belegt
Hier liege eine 16-jährige Patientin, die bis zur Geburt ihres Kindes am Vortag nicht gewusst habe, dass sie schwanger sei, sagt Arthur und zeigt auf eine halboffene Zimmertür. Eine andere Patientin habe nach der Geburt eine schwere Blutung erlitten. Die Ärztin musste sie notoperieren.
Arthur, selbst Mutter von zwei kleinen Kindern, trägt ein gestreiftes Jersey-Kleid unter ihrem Kittel und die schwarzen Locken hochgesteckt. Sie arbeitet seit zwei Jahren im North Baldwin Infirmary Hospital in Bay Minette, einer Kleinstadt, an der das einzig Klangvolle der Name ist. Die größten Arbeitgeber in Bay Minette sind der Walmart, das Spielkasino, das Gefängnis - und das Krankenhaus. Hierher kommen Patienten aus einem Umkreis von bis zu 300 Kilometern.
"Die Herausforderung ist vor allem, dass wir keine Spezialisten in der Klinik haben", sagt Arthur. Wenn sich der Zustand eines Babys nach der Geburt plötzlich verschlechtere, müsse sie selbst eingreifen, denn es sei kein anderer Facharzt da. "Ich bin dann Geburtshelferin und Neonatologin - und zuständig für Mutter und Kind, also zwei Patienten gleichzeitig."
Die Zahl der Kaiserschnitte ist auf dem Land höher als in den Städten
Auch gibt es keine festangestellten Anästhesisten im Krankenhaus. Das heißt: Im Fall einer Notoperation - einem Kaiserschnitt zum Beispiel - dauert es mindestens eine halbe Stunde, bis ein Narkosearzt vor Ort ist.
"Deshalb ist meine Kaiserschnitt-Rate höher als bei den meisten meiner Kollegen", sagt Arthur. Wenn sie auch nur den leisesten Hinweis habe, dass es bei der Entbindung ein Problem geben könnte, mache sie einen Kaiserschnitt. "Und ich erkläre der Patientin, dass das zu ihrer eigene Sicherheit geschieht - und zur Sicherheit des Babys."
Die Zahl von geplanten Kaiserschnitten hat auch deshalb in den vergangenen Jahren in den USA deutlich zugenommen, vor allem in ländlichen Regionen. Doch wie jede Operation, so birgt auch ein Kaiserschnitt Risiken: Verletzungen, Infektionen, im schlimmsten Fall: Tod.
Anna Grant hat sich davon nicht abschrecken lassen. Vor drei Tagen hat sie im Krankenhaus von Bay Minette ihr erstes Kind geboren. Tochter Charleston Leigh kam per Kaiserschnitt auf die Welt. Grants Schwangerschaft war eine Reise mit Hindernissen.
"Considering I'm a bit older, I'm 36, I knew there might be a problem." Mit 36 Jahren gilt Grant als Spätgebärende. Außerdem stellte sich heraus, dass ihre Plazenta den Geburtskanal versperrt. Familie und Freunde drängten sie, eine Spezialistin für Risikoschwangerschaften aufzusuchen, mehrere Autostunden von Zuhause entfernt.
"Die Ärztin dort sagte mir, dass ich wahrscheinlich eine Blutübertragung brauche und dass sie nach der Geburt vielleicht sogar meine Gebärmutter entfernen müsse", sagt Grant. Sie verstehe schon, dass Ärzte alle möglichen Risiken ansprechen müssten. "Aber dies war meine erste Schwangerschaft, ich war nervös, und alles, was die Ärztin mir sagte war, dass mein Heimat-Krankenhaus nicht für meinen Fall ausgestattet sei." Die Empörung klebt noch immer an ihrer Stimme: "Als ich die Klinik verließ, war ich in Tränen aufgelöst."
Doch Doktor Arthur war vorbereitet, hatte längst Blutkonserven für ihre Patientin bestellt. Grant war beruhigt. Sie wollte ihr Kind mit Hilfe ihrer eigenen Frauenärztin auf die Welt bringen, in ihrem vertrauten Umfeld. Und so kam es auch.
Es sind Geschichten wie diese, die Doktor Jean Sumner gerne hört und gerne erzählt. Sumner ist Dekanin der Medizinischen Fakultät an der Mercer Universität in Macon in Zentral-Georgia.
"Viele Leute haben einen falschen Eindruck von der Gesundheitsversorgung auf dem Land", betont Sumner. Die meisten Landärzte seien sehr gute, manchmal sogar bessere Mediziner. Weil sie wüssten, wie man in einem Team arbeite. Weil sie die Kontinuität bei der Versorgung hätten. "Und vor allem, weil sie ihre Patienten oft lange kennen und mehr über sie wissen als die meisten Ärzte in der Stadt."
US-Unis bieten Studiengänge für künftige Landärzte an
Sumner, eine zierliche Frau mit properer Kurzhaarfrisur, weiß, wovon sie spricht: Sie selbst praktizierte fast drei Jahrzehnte lang als Ärztin im ländlichen Georgia, so wie vor ihr schon ihr Vater und ihr Großvater.
Mercer ist eine von gut 30 Universitäten in den USA, die es sich zum Ziel setzen, künftige Generationen von Landärzten auszubilden. Mercer tut das seit 1982. Die Landarztprogramme locken Studenten mit finanziellen und akademischen Anreizen, zum Beispiel Stipendien, die die Studiengebühren übernehmen. Studiengebühren sind hoch in den USA, je nach Universität bis zu 300.000 Dollar.
Die Stipendien erlaubten es den Absolventen, schuldenfrei in ihr Berufsleben zu starten, sagt Sumner. Nach dem Studium müssen sich die jungen Ärzte verpflichten, drei bis vier Jahre in einer unterversorgten Region in Georgia zu arbeiten.
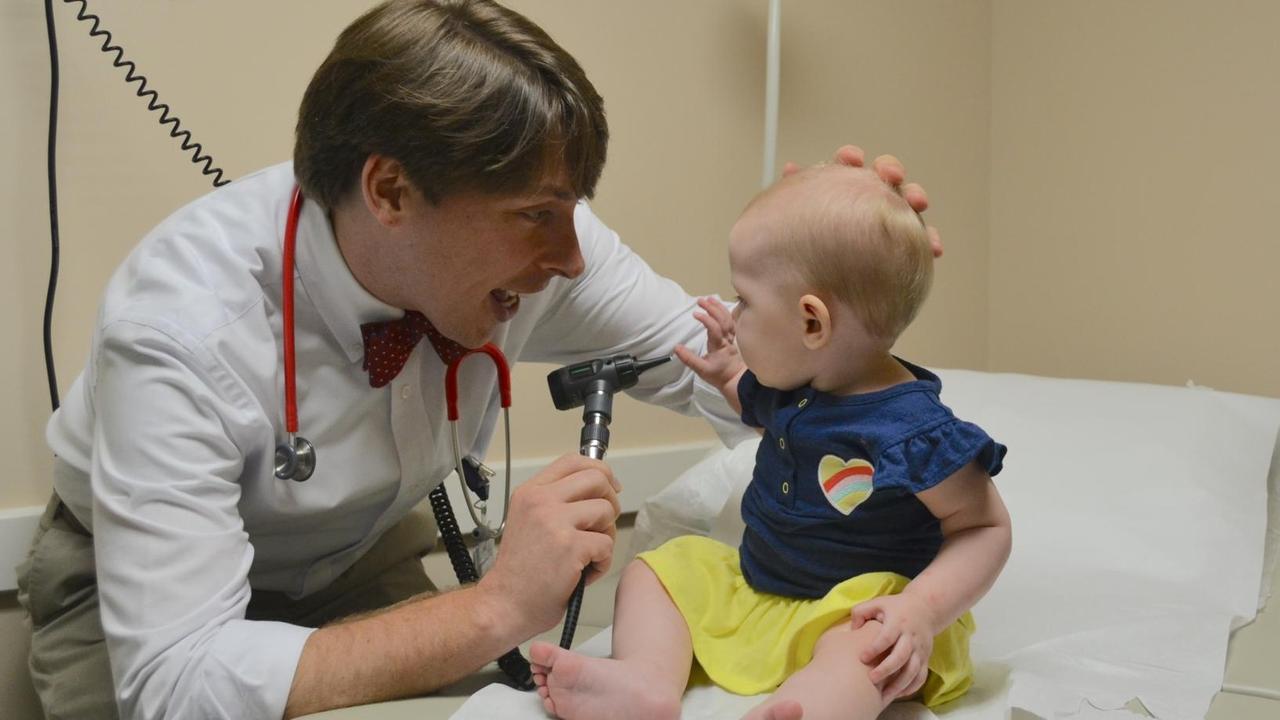
Kein Problem für Doktor Daniel Gordon. Gordon ist Mercer-Absolvent und arbeitet in einer Hausarzt-Praxis in Hartwell im Nordosten von Georgia. In seiner Heimatstadt. Gordon ist 33, aber manche seiner Patienten nennen ihn den Teenager-Doc, wegen seiner jungenhaften Erscheinung. An seinem Job mag er vor allem eins: die Vielfalt.
"Da ist ein gesundes neun Monate altes Baby und danach ein Patient mit hohem Blutdruck und Diabetes", sagt er. Und dann einen 95-jährigen Mann, der am Ende seines Lebens steht. "Heute abend arbeite ich im Krankenhaus und kümmere mich um akute Notfälle."
Als Landarzt sei er außerdem gezwungen, immer wieder über den Tellerrand seines Fachgebiets hinauszuschauen. "Ich behandele eine größere Bandbreite von Krankheiten - nicht nur, weil es hier auf dem Land weniger Fachärzte gibt", sagt er. Sondern weil viele seiner Patienten nicht versichert oder unterversichert seien -"und der Besuch beim Hausarzt das einzige ist, was sie sich leisten können." Also sei er manchmal "Kardiologe, Urologe und Rheumatologe, alles in einem."
Er könne schon nachvollziehen, warum angehende Mediziner in die hochspezialisierten Fachgebiete strebten, sagt er. Viele Ärzte seien extrem ehrgeizig, extrem neugierig, extrem wissensdurstig. Was er aber nicht verstehe: Wenn Geld der einzige Grund sei.
"Selbst wenn ich der am schlechtesten bezahlte Arzt auf der Welt wäre, verdiene ich immer noch viel, " betont Gordon. Viel mehr jedenfalls als fast alle seiner Patienten. "Und das Gefühl, Menschen mit einer einfachen Untersuchung zu helfen, ist einfach unbezahlbar."
Alle Ärzte arbeiten hart, sagt er, nicht nur Allgemeinmediziner. Trotzdem: Er habe genug Zeit für sich und seine Familie, seine Frau und drei Kinder. Und er fühle sich durchaus nicht ausgebeutet.
Doch so überzeugend Daniel Gordon und auch andere Absolventen der Landarztprogramme klingen mögen: Sie können den Trend nicht umkehren, die Landflucht der Mediziner.
Ein weiteres Instrument gegen die Versorgungskrise ist: Telemedizin. In den USA arbeiten Ärzte, Kliniken und öffentliche Gesundheitsversorger bereits seit knapp drei Jahrzehnten mit Fernuntersuchungen, mit Video- und später Online-Sprechstunden. In Deutschland hat die Bundesärztekammer erst vor wenigen Monaten das Fernbehandlungsverbot gelockert.

Jeff Robbins ist Leiter der Telemedizin-Abteilung bei Tift Regional, einem Krankenhaus in der Kleinstadt Tifton im Süden von Georgia. Telemedizin verringert Zeit und Distanz, sagt Robbins, ein agiler Mann Mitte 50, mit schwarzer Hornbrille und Hipster-Vollbart. Georgia ist einer der führenden Bundesstaaten in der Telemedizin, dank einer öffentlich-privaten Partnerschaft, die mehr als 600 niedergelassene Ärzte, ambulante Klinikzentren und Krankenhäuser miteinander vernetzt.
Auch verpflichtet das Gesetz in Georgia Krankenkassen, für Telemedizin-Dienstleistungen zu zahlen. Das gilt allerdings nur, wenn die Fernbehandlung in professionellen medizinischen Einrichtungen stattfindet - auf beiden Seiten der Verbindung. Der direkte iPhone-Chat zwischen Patient und Arzt wird nicht erstattet.
An diesem Nachmittag liegt ein zehnjähriger Junge im Telemedizin-Raum des Krankenhauses. Ihm wurde vor einer Woche in der Universitätsklinik in Macon, rund 170 Kilometer nördlich von Tifton, ein kleiner Tumor im Darm entfernt. Der Junge erholt sich zu Hause. Jetzt will sich der Chirurg die Wunde anschauen - über das Internet.
Robbins bespricht mit der Krankenschwester am anderen Ende der Leitung, welche Daten und Bilder der Arzt benötigt: Gewicht, Temperatur, Blutdruck und Puls, außerdem Bilder der Wunde aus verschiedenen Perspektiven.
Telemedizin hilft Patienten auf dem Land, ist aber streng reguliert
Fast alle Abteilungen des Krankenhauses in Tifton sind mit Telemedizinstationen ausgestattet. Diese Stationen haben einen Flachbildschirm mit einer flexiblen Raumkamera.
"Außerdem gibt es eine hochauflösende Handkamera mit verschiedenen Aufsätzen, mit denen die Krankenschwester oder der Pfleger Ohren, Nase und Hals oder eben auch Wunden des Patienten ausleuchten kann", erklärt er. "Wir können bis zum kleinsten Haarfollikel heranzoomen oder auch verdächtige Muttermale vermessen."
Mit einem Bluetooth-Stethoskop kann der Arzt außerdem aus der Ferne die Herztöne des Patienten abhören. Besonders hilfreich ist die Telemedizin bei armen, alten und geschwächten Patienten. Bei allen, für die der Transport teuer, aufwendig oder gar risikoreich ist. Auch nutzen immer mehr Schulen die Telemedizin.
In den USA ist der Einsatz von Telemedizin streng reguliert. Die Richtlinien variieren von Bundesstaat zu Bundesstaat, sind aber insgesamt den deutschen Bestimmungen durchaus ähnlich. Jeff Robbins erwartet, dass das Telemedizin-Netzwerk schon bald quer über die USA, vielleicht sogar quer über den Globus gespannt sein wird.
"Ich gehe davon aus, dass in zehn Jahren 25 Prozent aller Begegnungen zwischen Arzt und Patient via Telemedizin stattfinden", sagt er. Schließlich liefen bereits die meisten Bankgeschäfte elektronisch, und Kühlschränke kommunizierten mit Supermärkten. "Wieso sollte unsere Gesundheitsversorgung nicht auch dem Fortschritt folgen?"
Breitband-Internet ist noch nicht in allen Teilen der USA angekommen
In Richland ist der Fortschritt weit entfernt, mindestens so weit wie das nächste Krankenhaus. Ein Breitband-Internetzugang, Voraussetzung für Telemedizin, ist hier noch keine Selbstverständlichkeit.
Doktor Raju hat an diesem Tag gut 20 Patienten behandelt, ganz analog. Die meisten waren Routinefälle, Diabetes, Herzschwäche, hoher Blutdruck. Raju ist jetzt 67. Aber noch denkt er nicht ans Aufhören.
"Meine größte Sorge ist es, jemanden zu finden, der meine Praxis übernimmt, wenn ich zu alt bin, um zu arbeiten", sagt er. "Aber die meisten Ärzte wollen eben nicht in einer Kleinstadt praktizieren."
Vielleicht, setzt er hinzu, gibt es ja einen Absolventen der Mercer-Universität, der Landarzt-Schmiede von Georgia, der gerne nach Richland kommen möchte.
Willie Hawkins fürchtet sich vor dem Tag, an dem Doktor Raju in den Ruhestand geht. Richland würde dann endgültig zur Geisterstadt, sagt er.
Hawkins schaut hinüber zum alten Stewart-Webster-Hospital. Gemeindemitarbeiter mähen noch immer den Rasen und schneiden die Büsche vor dem Eingang. Denkmalpflege - oder Symbol einer vagen Hoffnung.
Vielleicht werde das Krankenhaus ja eines Tages wieder eröffnet, sagt Hawkins. Wer wisse das schon? "Everything is possible."
Anmerkung der Redaktion: Die Recherchen für diesen Beitrag wurden unterstützt durch ein Holbrooke/IJP-Reisestipendium für Journalisten.