Juma Ali Abdalla: "Ich sehe die Menschen mit Lepra auf der Straße herumlaufen und betteln. Es heißt: Wenn du nicht früh behandelt wirst, dann fallen dir die Finger ab und die Ohren und du wirst blind. Und ich habe solche Menschen gesehen – und das nur, weil sie keine Medikamente nehmen."
Gerechtigkeit. Bezeichnet einen idealen Zustand menschlichen Miteinanders.
Ann Aerts: "Novartis möchte der Gesellschaft etwas geben, ohne etwas zurückzubekommen. Als Unternehmen fühlen wir uns verantwortlich, mit unserem Geschäft auch einen sozialen Mehrwert zu schaffen."
Insbesondere "Soziale Gerechtigkeit": Faire Verteilung von Rechten und Ressourcen.
Philipp Frisch: "Die Erwartung, dass die private Pharmaindustrie jetzt aus humanitären, ethischen oder sonstigen Gesichtspunkten handelt, ist zum einen naiv, zum anderen bringt sie uns nicht wirklich weiter."
Wilson Kipkorir: "Es hat angefangen wie Malaria: mit Kopfschmerzen, hohem Fieber. Aber ich habe gemerkt, dass es keine Malaria sein konnte: Da ist ja etwas in meinem Bauch gewachsen. Die Beule wurde 13 Zentimeter groß."
Wilson Kipkorir sitzt auf einem Plastikstuhl vor einem kleinen Haus irgendwo im Norden Kenias. Ziegen trippeln durch Büsche.

Normalerweise passe er in einiger Entfernung zum Dorf auf seine Kühe auf, erzählt er. Aber dort auf den Weiden gebe es auch Sandfliegen. Wahrscheinlich hätten die ihn krankgemacht. Zwei Monate hatte Wilson ausgeharrt, dann lief er doch die paar Kilometer bis zum Krankenhaus.
Andersun Chelugo: "Die meisten Patienten kommen spät. Erst haben sie Kräuter genommen, dann Anti-Malaria-Medikamente. Wenn es ihnen dann nicht besser geht, dann kommen sie auf die Idee: Es könnte Kala Azar sein."
Andersun Chelugo ist der Chef des Krankenhauses in Kimalel, einem Dorf im Norden Kenias: Ein paar Baracken und Bänke stehen da; fließend Wasser gibt es heute nicht. Als Wilson hierher kam, war schnell klar: Auch er hat Kala Azar.
Andersun Chelugo: "Kala Azar ist ein Wort aus dem Indischen. 'Kala' bedeutet in Hindi 'schwarz' und 'azar' ist 'Fieber'. Die meisten Patienten bekommen Fieber und werden schwarz, aber bei uns Afrikanern sieht man das eben nicht."
Kala Azar erkennt man aber auch daran, dass der linke Oberbauch dick wird, so wie bei Wilson: Die Milz wird riesig. Kala Azar wird medizinisch korrekt anders genannt: Viszerale Leishmaniose. Einzellige Parasiten – sogenannte Leishmanien – werden von Sandmücken übertragen und befallen dann die Eingeweide. Jedes Jahr erkranken rund 400.000 Menschen daran. Die Hälfte von ihnen lebt in Indien, fast alle anderen in Äthiopien, Bangladesch, Brasilien, Sudan und Südsudan sowie Kenia. Fast jeder, der Symptome, aber keine Behandlung bekommt, stirbt – rund 40.000 Menschen pro Jahr.
Philipp Frisch: "Die vernachlässigten Tropenkrankheiten – das Wort bezeichnet eine Gruppe von Krankheiten."
//Leishmaniose.
Bilharziose.
Buruli-Ulkus./
Bilharziose.
Buruli-Ulkus./
"Vernachlässigte" Krankheiten treffen Arme
17 Krankheiten beziehungsweise Krankheitsgruppen hat die Weltgesundheitsorganisation WHO vor gut einem Jahrzehnt auf eine Liste gesetzt.
//Chagas.
Dengue.
Echinokokkose.//
Dengue.
Echinokokkose.//
Alle sind Infektionskrankheiten. Ihre Erreger kommen nur in den Tropen vor.
//Elefantenmann-Syndrom.
Flussblindheit.
Frambösie.//
Flussblindheit.
Frambösie.//
Dabei ist auch der Entwicklungsstatus des Landes entscheidend, sagt Philipp Frisch von Ärzte ohne Grenzen.
"Nämlich dass sie vor allem in Ländern vorkommen die ärmer sind; dass sie vor allem auch Menschen betreffen, die ärmer sind."
//Guineawurm-Infektion.
Lepra.
Schlafkrankheit.//
Lepra.
Schlafkrankheit.//
Mehr als eine Milliarde Menschen sind weltweit von vernachlässigten Tropenkrankheiten betroffen.
Frisch: "Es ist sehr weit verbreitet – und trotzdem eben weitestgehend unbekannt, zumindest für unsere Ohren."
//Wurmerkrankungen,
Taeniasis / Zystizerkose.//
Taeniasis / Zystizerkose.//
Andere Experten listen noch weitere Krankheiten auf: Malaria und Masern etwa oder Lungenentzündung und Tuberkulose.
Frisch: "Es geht auch darum, wie die Staaten jeweils auch in der Lage sind, auf das Auftreten dieser Krankheiten zu reagieren, zum Beispiel durch Prävention, durch Impfungen, durch Gesundheitssysteme."
Entsprechend schwanken die Zahlen, ob nun jeder fünfte, sechste, oder siebente Mensch auf dieser Welt von vernachlässigten Infektionskrankheiten betroffen ist:
Philipp Frisch: "Es ist sehr schwierig herauszusehen, wie groß das Problem tatsächlich ist. Das Einzige, was man mit Sicherheit sagen kann, ist, dass es gigantisch groß ist."
Monique Wassuna: "Kala Azar tritt in den ärmsten der armen Entwicklungsländer auf. Seit mehr als 70 Jahren ist gegen Kala Azar keine neue Behandlung mehr auf den Markt gekommen."
Monique Wassuna stammt aus Kenia, hat in London in Tropenmedizin promoviert und für die Weltgesundheitsorganisation klinische Studien durchgeführt. Seit 2004 arbeitet sie für die Organisation Drugs for Neglected Diseases, kurz DNDi. Die Non-Profit-Organisation erforscht und entwickelt Medikamente für vernachlässigte Krankheiten – auch für Kala Azar.
Wassuna: "Als DNDi gegründet wurde, 2003, hatte man die Vision, sich an den Bedürfnissen der Patienten zu orientieren, etwa wenn sie sagen: 'Wir brauchen Tabletten, damit wir die Medikamente mit nach Hause nehmen können.' Deswegen hat DNDi entschieden, erst einmal die bereits existierende Wirkstoffe gegen Kala Azar zu überprüfen."
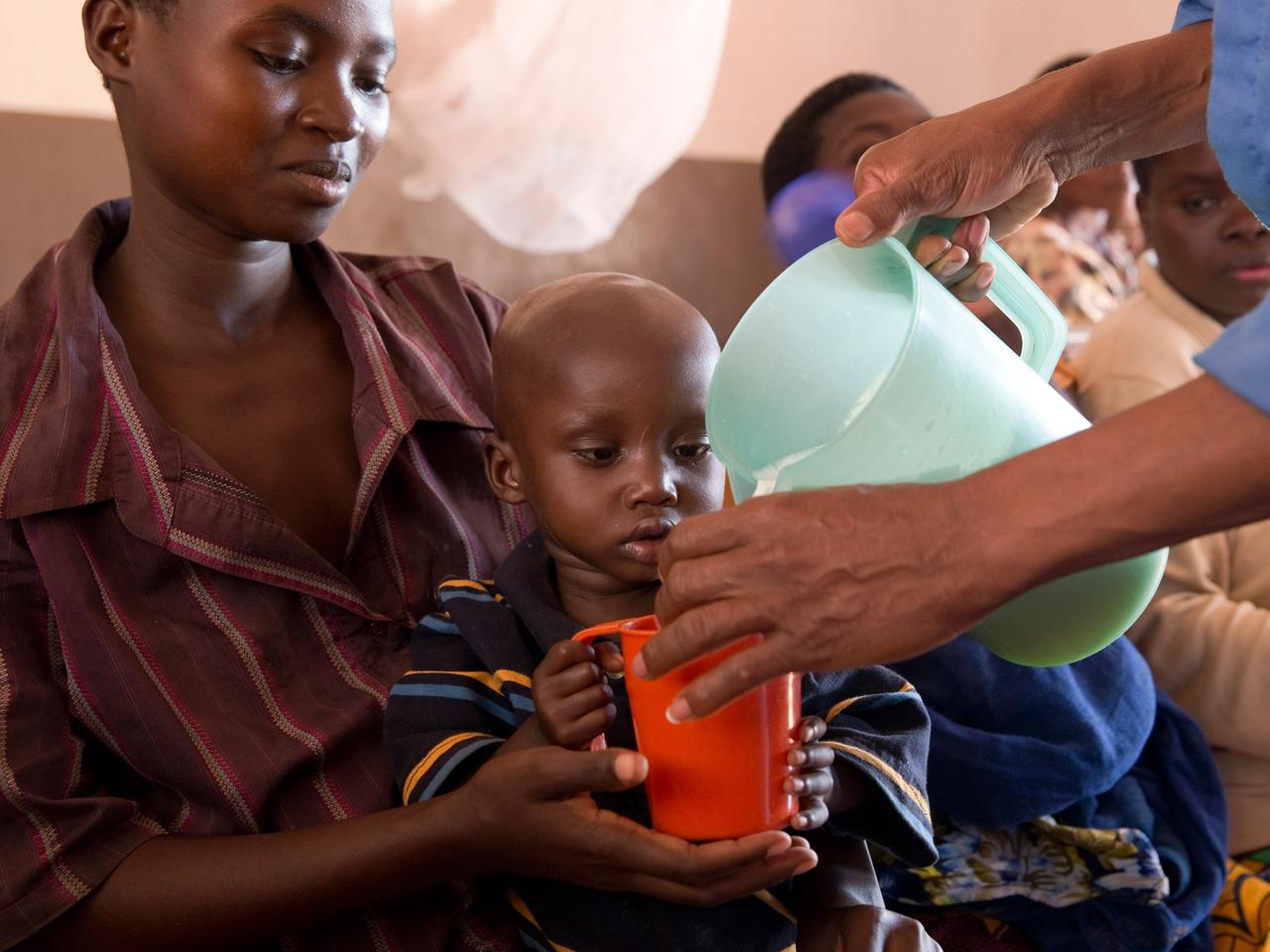
In den 1920er-Jahren wurde entdeckt, dass Halbmetalle gegen Viszerale Leishmaniose helfen. Vor allem eine Halbmetall-Verbindung gilt laut Weltgesundheitsorganisation längst als unverzichtbares Arzneimittel: Natrium-Stibo-Glukonat, abgekürzt SSG. Allerdings: Die Substanz wird in den Muskel gespritzt, täglich, 30 Tage lang; Übelkeit und Durchfall sind typische Nebenwirkungen; und bei Patienten, die auch mit dem Aids-Erreger HIV infiziert sind, wirkt SSG nur selten. In Indien sind schon bis zu zwei Drittel der Patienten resistent gegen das Medikament. Deswegen gilt dort seit gut einem Jahrzehnt ein anderer Wirkstoff als Standard. Es gibt noch zwei weitere Wirkstoffe, die gegen die Viszerale Leishmaniose helfen: Paromomycin und Ambisome. Aber alle vier Therapien haben Nachteile: etwa Nebenwirkungen wie Durchfall und Erbrechen; oder dass sie gespritzt werden müssen und zwar täglich; oder dass sie relativ teuer sind. Von 2004 bis 2010 lief in vier ostafrikanischen Ländern also eine groß angelegte Studie, auch in dem Dorf Kimalel, erzählt Monique Wassuna.
"Eine Gruppe bekam nur das Medikament SSG. Das wurde 30 Tage lang in einen Muskel oder eine Vene gespritzt. Eine andere Gruppe bekam nur Paromomycin, und zwar 21 Tage lang als Spritze in den Muskel. Und eine dritte Gruppe bekam 17 Tage lang eine Kombination aus SSG und Paromomycin. Am Ende war die bei rund 93 Prozent wirksam."
Die Kombination der zwei Medikamente erwies sich tatsächlich als genauso effektiv und auch so sicher wie die herkömmliche Therapie mit nur SSG – mit den entscheidenden Vorteilen, dass die Kombinationstherapie preiswerter ist und nur 17 statt 30 Tage dauert. Der Klinikleiter Anderson Chelugo:
"Wir haben nicht einen einzigen Patienten verloren, der mit Viszeraler Leishmaniose in unser Krankenhaus gekommen ist. Woanders sterben sie, aber wir haben das Glück, dass alle gesund werden."
Nur selten neue Wirkstoffe gegen vernachlässigte Krankheiten
Es ist ein Jahrzehnt her, dass die Weltgesundheitsorganisation die Liste der vernachlässigten Tropenkrankheiten aufgesetzt und einen eigenen Fachbereich aufgebaut hat. Mittlerweile wird durchaus mehr geforscht. Nur in den Statistiken lässt sich das nicht erkennen – noch nicht. Wenn man sich die Zahlen für die Jahre zwischen 2000 und 2011 anschaut, dann sieht man, dass die vernachlässigten Tropenkrankheiten noch immer zu Recht so genannt werden. Philipp Frisch von Ärzte ohne Grenzen in Deutschland:
"Von den 850 neuen Gesundheitsprodukten oder Medizinprodukten, die auf den Markt kamen, war nur ein geringer Prozentsatz, nämlich nur 4,4 Prozent, tatsächlich auch gedacht für die gesamte Gruppe der vernachlässigten Krankheiten, inklusive sogar Tuberkulose und Malaria."
Dabei gilt als neues Medizinprodukt bereits, wenn ein Medikament weiterentwickelt, mit einem anderen kombiniert oder für eine andere Erkrankung umgewidmet wurde.
Schaut man nur auf die neuen Wirkstoffe – also auf die sogenannten neuen chemischen Einheiten –, dann sehe es noch düsterer aus, sagt Philipp Frisch:
Schaut man nur auf die neuen Wirkstoffe – also auf die sogenannten neuen chemischen Einheiten –, dann sehe es noch düsterer aus, sagt Philipp Frisch:
"Von den 336 neuen Wirkstoffen, die in dem Zeitraum von 2000 bis 2011 auf den Markt kamen, waren tatsächlich nur vier – vier! – Stück für vernachlässigte Krankheiten gedacht, und drei davon für Malaria. Das heißt: kein Wirkstoff für Tuberkulose und die vernachlässigten Tropenkrankheiten, eigentlich auch gar keine von der WHO-Liste."
Stattdessen investieren Pharmafirmen lieber in potenzsteigernde Pillen, Haarwuchsmittel und Medikamente gegen Krebs.
"Es ist hundertmal lukrativer, in nicht übertragbare Krankheiten zu investieren oder auch Lifestyle-Produkte, als in Infektionskrankheiten und vernachlässigte Krankheiten."
Philipp Frisch koordiniert bei Ärzte ohne Grenzen in Deutschland die Medikamentenkampagne. Dafür hantiert er mit Begriffen wie "Return on Investment" und "Net Present Value" – Kapitalrendite und Kapitalwert. Zugleich werden er und seine Mitstreiter nicht müde zu appellieren:
"Was wir sagen, ist, dass die Gesundheitsforschung sich an den Bedürfnissen der Patienten weltweit orientieren muss und nicht an den Gewinninteressen von pharmazeutischen Unternehmen."
Als größter Übeltäter gelten Patente: weil sie eine Investition in die Forschung mit dem zukünftigen Preis für ein Produkt verknüpfen und so für eine gewisse Zeit ein Monopol garantieren.
"Das ist sozusagen der Anreiz für Forschung. Im Bereich der vernachlässigten Krankheiten funktioniert das leider überhaupt nicht. Also, da geht dieser Anreizmechanismus des Patents ins Leere, weil die Menschen nicht über ausreichend Kaufkraft verfügen, um tatsächlich die hohen Preise bezahlen zu können."
Patente als Hemmnisse
Nicht lukrativ genug: Aus diesem Grund hatte der Pharma-Hersteller Hoechst im Jahr 1995 zum Beispiel einen wichtigen, wirksamen Arzneistoff gegen die Schlafkrankheit vom Markt genommen: Eflornithin. Während die WHO noch nach einer neuen Fabrik suchte, die die Patienten weiter beliefern könnte, entdeckte ein anderer Pharma-Hersteller, dass der Wirkstoff auch das Haarwachstum hemmt. Und so kam Eflornithin im Jahr 2000 dann wieder auf den Markt – in einer Creme gegen Damenbart. Die Empörung war groß und die Weltgesundheitsorganisation verhandelte. Schließlich begann der Konzern Aventis, der Hoechst zwischenzeitlich übernommen hatte, Eflornithin wieder für Menschen mit der Schlafkrankheit herzustellen – und besser noch: Die WHO bekam das Medikament fortan kostenlos. Ein später Erfolg in einem Einzelfall. Doch auf solche Lösungen kann niemand bauen. Es muss sich grundsätzlich etwas ändern, sagen Experten.
Monique Wassuna. "You have to delink the costs of the product from your development."
Die Verbindung zwischen Patent und Produktpreis aufheben, zumindest wenn es um arme Menschen und vernachlässigte Krankheiten geht: Das fordert Monique Wassuna ebenso wie die Weltgesundheitsorganisation. De-Linkage – Entkopplung – heißt das. Eine Option für dieses De-Linkage sind sogenannte Anreizprämien. Ein Land oder eine Organisation schreibt eine Art Wettbewerb aus, zum Beispiel dass ein Wirkstoff nicht mehr als Spritze verabreicht werden muss, sondern in Tabletten gepresst werden kann. Nicht jeder glaubt, dass das funktioniert. Immerhin müssten die Unternehmen in Vorleistung gehen – mit Geld, aber auch mit Zeit, und wer weiß, ob dann nicht jemand anderes schneller oder besser ist. Zumal: Es gibt noch kein Vorzeige-Projekt, nur kleinere Versuche, etwa zur Diagnostik von Tuberkulose. Philipp Frisch kennt solche Bedenken.
"Ich glaube, dass es zunächst einmal wichtig ist, überhaupt aufzuzeigen, dass es Alternativen gibt zum gängigen System."
Produktentwicklungspartnerschaft
Ideen, wie sich das Patentsystem verändern oder ablösen ließe, gibt es etliche. Eine ist die Produktentwicklungspartnerschaft, kurz PDP.
"Hier kann man mit gefährlichen Substanzen oder mit Krankheitserregern gefahrlos arbeiten, weil die ganze Luft durch einen Hochleistungsfilter durchgezogen wird und nicht an die Außenwelt gelangt."
Am Bernhard-Nocht-Institut für Tropenmedizin baut Joachim Clos gerade ein Labor der Sicherheitsklasse 3 auf. Das braucht der Biochemiker für sein nächstes Projekt: Er will einen Wirkstoff gegen Chagas finden. Auch Chagas steht auf der WHO-Liste der vernachlässigten Tropenkrankheiten. Sieben bis acht Millionen Menschen sollen weltweit infiziert sein. Es heißt, in Lateinamerika sterben mehr Menschen an Chagas als an Malaria. Die Erkrankung trifft vor allem Menschen, die auf dem Land oder in einem Slum leben: In ihren Strohdächern verstecken sich gerne Raubwanzen, und die können die Erreger übertragen: einzellige Parasiten mit einer Geißel – Trypanosoma cruzi. Anfangs bleibt die Infektion oft unbemerkt. Doch nach ein, zwei Jahrzehnten bekommen ein paar Infizierte Probleme: mit dem Herzen oder einem Darmverschluss oder mit einer vergrößerten Speiseröhre.
Joachim Clos: "Es gibt keine Wirkstoffe, die in der chronischen Phase die Erkrankung noch bewältigen können."
Man kennt zwar zwei Substanzen gegen den Erreger – aber die wirken nur in der akuten Phase, und sie haben Nebenwirkungen von Kopfschmerzen und Gewichtsverlust bis hin zu Krebs im Kleinhirn. Joachim Clos sucht nun nach neuen Stoffen – im Rahmen eines EU-Forschungsprojekts. Zu der Produktentwicklungspartnerschaft gehören zwölf weitere Partner, darunter Universitäten in Italien und Spanien, Forschungseinrichtungen aus anderen EU-Ländern und aus Afrika.
"Nein. Die Wanzen haben wir gar nicht hier. Wir ziehen die Erreger groß zusammen mit Wirtszellen. Das sind also menschliche Kulturzellen, die als Wirt für diese Erreger dienen."
Rund 60.000 Substanzen sollen am Bernhard-Nocht-Institut alsbald mit Hilfe der Chagas-Kulturen getestet werden.
Clos: "Zudem werden wir auf eine Bank von Rohextrakten zurückgreifen können, die von afrikanischen Partnern zur Verfügung gestellt wird, die Extrakte von einheimischen Pflanzen beinhaltet, die in der traditionellen afrikanischen Medizin gegen die Erreger eingesetzt werden. Man darf ja nicht vergessen: Das derzeit populärste Malariamedikament Artemisinin entstammte der chinesischen traditionellen Medizin."
Der Biochemiker hofft, dass drei, vier vielversprechende Wirkstoffe gefunden werden. Die könnten dann klinisch getestet werden. Vielleicht wird sogar der ein oder andere Wirkstoff dabei sein, der patentierbar ist. Für diesen Fall hat das Forschungskonsortium längst eine Abmachung über die Rechte am geistigen Eigentum, sagt Joachim Clos.
"Alle, die an der Entdeckung und Entwicklung beteiligt waren, teilen sich die intellektuellen Rechte. Unser Ziel ist allerdings jetzt nicht, dass wir die Entwicklungsländer, die medizinischen Organisationen in den Entwicklungsländern jetzt mit diesen Patenten dann über den Tisch ziehen, sondern das Ziel ist, dass man diese Substanz dann gegen die Ausbeutung durch Dritte schützt, die dann vielleicht ein Patent beanspruchen."
"Equitable licensing" heißt das – gerechte Lizensierung: Dabei werden Patente an bestimmte Bedingungen geknüpft, etwa dass ein Wirkstoff in Entwicklungsländern preiswerter auf den Markt kommen muss oder dass dieser Wirkstoff nur für diese eine vernachlässigte Krankheit genutzt werden darf, selbst wenn sich herausstellt, dass er auch noch gegen ein anderes – aber nicht vernachlässigtes – Leiden wirkt. So soll verhindert werden, dass sich wiederholt, was mit dem Mittel gegen die Schlafkrankheit passierte, das in Cremes gegen Damenbärte gelandet war. Deswegen ist Joachim Clos auch froh, dass kein Pharma-Riese mit in dem EU-Forschungskonsortium sitzt.
"Wir wollen etwas erreichen, und wir wollen nicht reich werden damit. Das ist, glaube ich, der Unterschied."
Lepra ist nach wie vor ein Problem
Zurück nach Afrika, diesmal in ein Krankenhaus in Dar es Salaam, der Hauptstadt von Tansania.
Juma Ali Abdalla: "Ich war so taub. Ich habe mich verbrannt, aber ich habe das Brennen nicht gefühlt, sondern nur die Wunde bemerkt. Ich habe mich selbst getestet, indem ich Eiswürfel draufgelegt habe, aber ich habe nichts gespürt."
Drei Monate ist es her, da bemerkte Juma Ali Abdalla, wie taub Finger und Füße geworden waren. Dann die Diagnose: Lepra. Auch Lepra steht auf der Liste der vernachlässigten Tropenkrankheiten: weil sie in Entwicklungsländern nach wie vor zu spät erkannt und behandelt wird. Es kann bis zu 20 Jahre dauern, bis die ersten Symptome auftreten: Die Lepra-Bakterien vermehren sich nämlich nur langsam und zerstören dann Nerven, Knochen, Muskelgewebe. Juma sieht man die Erkrankung nicht an – er wurde früh diagnostiziert. Gerade hat er sich ein neues Rezept abgeholt.
"Vor neun oder zehn Tagen habe ich mit den Tabletten angefangen. Ich hoffe, dass ich geheilt werde. Ich konnte meine Hand nicht mehr falten, aber seit ich die Medikamente nehme, wird es besser. Ich kann jetzt wieder Wäsche waschen. Meine Hand ist auch nicht mehr so taub. Dafür danke ich Gott."
Vielleicht sollte Juma weniger seinem Gott danken. Denn die Medikamente – die hat die Weltgesundheitsorganisation hierhergeschickt und der Pharmariese Novartis hat sie gespendet, wie die Leiterin der firmeneigenen Stiftung für Nachhaltige Entwicklung, Ann Aerts, sagt.
"Seit dem Jahr 2000 hat Novartis die Medikamente für fünf Millionen Lepra-Patienten geliefert. Das entspricht etwa 85 Millionen Dollar."
Seit den 1980er Jahren gilt eine Kombinationstherapie aus drei Antibiotika als Standard für Lepra-Patienten. Zwei der Wirkstoffe hatte Novartis entwickelt. Der Konzern hat sich mittlerweile dazu verpflichtet, noch bis mindestens zum Jahr 2020 die Kombi-Präparate gegen Lepra kostenlos abzugeben. Und damit die Weltgesundheitsorganisation sich um die Organisation und Logistik kümmern kann, gibt es zusätzlich 2,5 Millionen US-Dollar. Worum sich der Konzern dagegen nicht kümmert, ist die Entwicklung neuer Wirkstoffe. Ann Aerts:
"Die Kombinationstherapie ist im Moment sehr wirksam; da braucht man keine andere Behandlung."
Ein neuer Wirkstoff gegen Lepra mag tatsächlich nicht nötig sein, sagt auch die Deutsche Lepra- und Tuberkulosehilfe. Aber hilfreich wäre eine neue – kürzere – Kombinationstherapie, weil nicht alle Patienten es durchhalten, sechs bis zwölf Monate täglich Antibiotika zu schlucken. Und es fehle weiterhin an Medikamenten gegen die sogenannte Lepra-Reaktion: Dabei bekämpft das Immunsystem die abgetöteten Lepra-Bakterien, was wiederum vor allem zu Fieberschüben und starken Schmerzen führen kann.
Ann Aerts: "Novartis hatte schon immer ein gewisses Vermächtnis im Kampf gegen Lepra, weil wir diese Medikamente entwickelt haben und entschieden haben, diese Medikamente zu spenden, damit all die Lepra-Kranken auf der Welt sie kostenlos bekommen. Das liegt an den Unternehmenswerten von Novartis. Das zu tun, war einfach das Richtige."
Das klingt edel. Doch ob es das tatsächlich ist, lässt sich kaum klären. Novartis verteilt einerseits kostenlos Antibiotika, gründet sogar ein Institut für Tropenkrankheiten, das Medikamente gegen Dengue, Schlafkrankheit und Malaria entwickeln soll. Andererseits verfolgt das Unternehmen in anderen Fällen mit allen juristischen und politischen Mitteln seine Geschäftsinteressen. Tatsächlich spielt die Pharmaindustrie in der Diskussion um vernachlässigte Krankheiten eine ambivalente Rolle. Selbst Medikamenten-Spenden werden von einigen Experten kritisiert. Sie blockierten unter Umständen die Entwicklung neuer, besserer Medikamente, heißt es – und verhinderten einen Systemwechsel.

"Hier muss die internationale Pharmaindustrie stärker ihrer Verantwortung gerecht werden. Die internationale Pharmaindustrie!"
Das sagte der Bundesminister für wirtschaftliche Zusammenarbeit und Entwicklung, Gerd Müller, bei einem Fachgespräch zum Thema "Gleiche Chancen auf Gesundheit weltweit" im Mai 2014. Dabei sind die Pharmaunternehmen privatwirtschaftliche Einrichtungen – und haben damit eigentlich nur Verantwortung gegenüber ihrer eigenen Geschäftsbilanz und ihren Aktionären. Die Verantwortung liege vielmehr bei der Politik, meint deshalb Philipp Frisch von Ärzte ohne Grenzen. Die Politik könne dafür sorgen, dass mehr geforscht und entwickelt werde – sei es mit Änderungen im Patentsystem oder mit Finanzspritzen.
"Die Summen, über die wir reden, sind vergleichsweise überschaubar. Im Jahr 2012 hat Deutschland ungefähr 47 Millionen Euro investiert in diesen Bereich – was dem einen oder anderen viel erscheinen mag. Aber im Vergleich zu den Gesamtausgaben des deutschen Staates ist das tatsächlich eine so geringe Größe, dass es selbst im Haushalt nicht extra ausgewiesen wird, sondern man muss die sich selber zusammensuchen."
"Etwas Altruistisches schaffen"
47 Millionen Euro in einem Jahr – das entspricht nicht einmal 60 Cent pro Einwohner hierzulande. Immerhin gibt es mittlerweile ein Förderkonzept vom Bundesministerium für Bildung und Forschung. Darin werden Anreizprämien erwähnt. Das zur Verfügung gestellte Geld geht aber nur an Produktentwicklungspartnerschaften, nämlich an das DNDi und an drei weitere Initiativen. Rund 21 Millionen Euro werden für insgesamt vier Jahre zur Verfügung gestellt. Der ganz große Wurf sei das also nicht.
Philipp Frisch: "Auf der anderen Seite muss man auch sagen, dass das Förderkonzept eine Art von Meilenstein war, als dass vorher noch nicht einmal wirklich klar war, welches Ministerium eigentlich zuständig ist. Bei der Bekämpfung von vernachlässigten Krankheiten haben sich die Ministerien – vor allem Gesundheit, Entwicklungszusammenarbeit und Forschung – gegenseitig den Schwarzen Peter zugeschoben, und keiner wollte die Verantwortung haben."
Medikamente gegen vernachlässigte Tropenkrankheiten zu entwickeln: Das muss – und kann auch – ohne die große Pharma-Industrie gelingen.
"Die Idee ist dahinter, dass wir etwas Altruistisches schaffen. Hoffe ich jedenfalls, dass das – bei mir ist es jedenfalls so – so im Kopf drin ist."
Dafür müssten sich die Strukturen ändern, etwa im Patentrecht.
Philipp Frisch: "Schon zu Ende meiner Schulzeit und zu Beginn meines Studiums habe ich begonnen, mich mit Eigentumsrechten in verschiedenen Ausprägungen zu beschäftigen. Mehr und mehr fand ich dann diesen Medizinbereich insofern interessant, als dass er direkt diese Kernexistenz des Menschen betrifft."
Und es müsste mehr Geld investiert werden. Ohne Gewinn zu erwarten.
Monique Wassuna: "Ich weiß, dass ich einen guten Job bei einer Pharma-Firma bekommen könnte. Aber sorry, ich bleibe bei der kleinen Organisation, die wirklich Fortschritte macht und Medikamente zu jenen Menschen bringt, die sie am meisten brauchen. Denn mehr Medikamente für vernachlässigte Tropenkrankheiten, die brauchen wir wirklich."
